Odporúčania slovenskej pracovnej skupiny pre IBD pri SGS pre liečbu IBD v reprodukčnom veku
Zuzana Zelinková Orcid.org 1, Jozef Baláž2, Ivan Bunganič Orcid.org 3, Iveta Čierna4, Laura Gombošová Orcid.org 5, Miloš Greguš Orcid.org 6,7, Tibor Hlavatý Orcid.org 8, Milan Hlista Orcid.org 9, Martin Huorka Orcid.org 10, Barbora Kadlečková1, Tomáš Koller Orcid.org 10, Peter Lietava11, Branislav Valach12, Jozef Záň Orcid.org 13, Mária Zakuciová Orcid.org 14
+ Pracoviště
Za skupinu členov pracovnej skupiny pre IBD SGS:
M. Bátovský (Bratislava), J. Malík (Bratislava), M. Horáková (Martin), A. Krajčovičová (Bratislava), L. Lukáč (Bratislava), I. Šturdík (Bratislava), J. Tóth (Bratislava), J. Ušák (Trnava), I. Valachová (Banská Bystrica), E. Veseliny (Košice) a autori publikácie.
1. Metodika prípravy odporúčaní
Predkladané odporúčania nadväzujú na predchádzajúce odporúčania publikované v rokoch 2002–2018 [1–6].
Pri ich príprave boli použité medzinárodne akceptované štandardy prijímania konsenzuálnych odporúčaní expertov podľa metodiky Delphi [7,8].
V stručnosti (pre detailnú metodiku viď [5]), Zuzana Zelinková pripravila odporúčania. Tieto odporúčania boli predložené na rokovanie Pracovnej skupiny pre črevné zápalové ochorenia, ktoré sa konalo vo Zvolene. O každom z odporúčaní sa hlasovalo osobitne, pričom odporúčanie bolo prijaté, ak zaňho hlasovalo min. 70 % expertov. Ak nebolo odporúčanie v prvom kole prijaté, pripravilo sa upravené znenie odporúčania v zmysle diskusie a opätovne sa hlasovalo. Všetky predložené odporúčania boli v súlade s uvedenými pravidlami prijaté. Záverečné znenie odporúčaní spracovala a pre publikáciu pripravila Zuzana Zelinková.
2. Základné informácie a terminológia
Nešpecifické zápalové ochorenia čreva (IBD – inflammatory bowel disease) typicky postihujú mladých ľudí v reprodukčnom veku. U štvrtiny pacientov je ochorenie diagnostikované predtým, ako si založili rodinu [9], pričom tento podiel bude v nasledujúcich rokoch pravdepodobne stúpať spolu so všeobecným trendom vzostupu veku prvorodičiek. Liečba IBD je liečbou dlhodobou, obnášajúcou v prípade navodenia remisie min. 3–5 rokov udržiavacej liečby. Klinická dilema medzi udržaním remisie prostredníctvom efektívnej liečby a prípadným vplyvom tejto liečby na reprodukčné zdravie IBD pacientov predstavujú teda častý problém v klinickej praxi.
Klasická kategorizácia liečiv vo vzťahu k ich bezpečnosti z hľadiska reprodukčného zdravia vychádza z kategorizácie Úradu pre kontrolu potravín a liečiv (FDA – Food and Drug Administration). Táto kategorizácia zahŕňa výlučne hodnotenie sily dôkazu teratogénneho účinku a nezohľadňuje reprodukčné riziká spojené s rizikami asociovanými so základným ochorením per se a rovnako neberie do úvahy aktivitu ochorenia. Na rozdiel od FDA kategorizácie, z iniciatívy Európskej spoločnosti pre Crohnovu chorobu a ulceróznu kolitídu (ECCO – European Crohn’s and Colitis Organisation) bola vypracovaná alternatívna kategorizácia. Táto špecificky zohľadňuje rizikovosť liečby pre reprodukčné zdravie IBD pacientov berúc do úvahy základný výskyt porúch reprodukčného zdravia v populácii IBD pacientov a riziká nekontrolovanej aktivity ochorenia, ktoré dáva do protiváhy s klinickými dátami dokumentujúcimi reálne riziká spojené s liečivom samotným. Principiálne táto kategorizácia neoznačuje použitie žiadneho liečiva v perikoncepčnom období a/alebo v tehotenstve za bezpečné. V prípade, že pre dané liečivo sú dostupné dáta, ktoré neukazujú zvýšený výskyt nežiadúcich účinkov pri jeho použití v perikoncepčnom období alebo počas tehotenstva v porovnaní s adekvátnou kontrolnou populáciou, označuje sa ich použitie v tomto klinickom kontexte za nízkorizikové.
V predkladaných odporúčaniach používame princíp hodnotenia rizikovosti liečby v kontexte rizikovosti samotného ochorenia a jeho aktivity s použitím termínov označujúcich použitie jednotlivých liekov z hľadiska reprodukčného zdravia za nízko rizikové vs. kontraindikované. V prípade užívania lieku v perikoncepčnom období otcom označujeme toto tehotenstvo za tehotenstvo s nepriamou expozíciou lieku. V prípade matiek sa jedná o priamu expozíciu.
3. Liečba mužov v perikoncepčnom období
Štúdie zaoberajúce sa vplyvom liečiv používaných na liečbu IBD na mužskú fertilitu sú zriedkavé a aj tie, ktoré sú dostupné, sú výrazne limitované metodologickou kvalitou a veľkosťou študovanej populácie.
Aminosalicyláty a sulfasalazín
Sulfasalazín spôsobuje od dávky nezávislú prechodnú [10–13] oligo/azoospermiu so zníženou motilitou spermií. Po vysadení dochádza k plnej reštitúcii spermiogramu, efekt sulfasalazínu nie je revertovateľný kyselinou listovou. Dáta s použitím mesalazínu budúcimi otcami sú limitované, avšak štúdia so 16 pacientami s ulceróznou kolitídou (UC – ulcerative colitis), ktorí zmenili liečbu sulfasalazínom za mesalazín ukázala signifikantné zlepšenie kvality semena po 3 mesiacoch od zmeny liečby [14]. Rovnaký efekt bol pozorovaný v inej štúdii so 42 pacientami s UC [15]. V literatúre je dostupná jedna kazuistika pacienta s mesalazínom-indukovanou reverzibilnou infertilitou [16] a v inej štúdii so šiestimi pacientami liečenými mesalazínom pre IBD a sledovanými pre infertilitu došlo po vysadení mesalazínu k zlepšeniu spermiogramu a u štyroch pacientov bola následne koncepcia úspešná [17]. U pacientov liečených sulfasalazínom je odporúčané liečbu zmeniť na mesalazín, pokiaľ toto nie je možné, je vhodná urologická konzultácia s kontrolou spermiogramu pred definitívnym rozhodnutím o vysadení sulfasalazínu. Pacienti s UC v remisii pri liečbe mesalazínom nemajú jednoznačnú indikáciu túto liečbu vysadiť z dôvodu plánovanej koncepcie. Pacienti a ich partnerky by však mali byť upozornení, že v prípade neúspešnosti koncepcie v konvenčnom čase (v závislosti od veku pacienta a partnerky 6–12 mesiacov od vysadenia antikoncepcie) je rovnako ako v prípade sulfasalazínu vhodné realizovať kontrolu spermiogramu.
Imunosupresíva
Azatioprín neovplyvňuje motilitu a počet spermií [18], avšak výstupy tehotenstiev s nepriamou expozíciou (tj. expozícia otca v perikoncepčnom období) azatioprínu sú rozporné [19–22]. Metaanalýza týchto štúdií neukázala zvýšené riziko kongenitálnych malformácií (odds ratio (OR) 1,87; 95% confidence interval (CI) 0,67–5,25; p = 0,236) detí otcov užívajúcich azatioprín alebo 6-merkaptopurín v čase koncepcie [23]. Navyše, nedávno publikovaná štúdia analyzujúca fragmentáciu DNA vo vzorkách semena 40 pacientov IBD liečených azatioprínom alebo 6-merkaptopurínom neukázala rozdiely medzi zdravými dobrovoľníkmi a pacientami [24]. Berúc do úvahy tieto dáta, ako aj riziká neliečeného ochorenia, ktoré by prerušenie liečby prinieslo, nepredstavuje plánovanie koncepcie u IBD pacienta v remisii dôvod na prerušenie liečby azatioprínom, alebo 6-merkaptopurínom.
Cyklosporín sa používa ako záchranná terapia v prípade ťažkej UC v dennej dávke 2 mg/kg. Pre toto dávkovanie neexistujú literárne údaje vzhľadom k mužskej fertilite a výstupom tehotenstiev s nepriamou expozíciou cyklosporínu.
Metotrexát pôsobí teratogénne a počas jeho používania by mal pacient byť poučený o použití adekvátnej antikoncepcie [25]. V prípade plánovania počatia je potrebné ukončiť liečbu min. 4 mesiace pred počatím [26], berúc do úvahy biologický polčas metotrexátu a čas potrebný na spermatogenézu.
Kortikosteroidy
Systémové kortikosteroidy sa používajú na navodenie remisie pri relapse IBD a ich použitie nie je spájané s poruchami mužskej fertility [27], výstupy tehotenstiev s nepriamou expozíciou nie sú systematicky reportované.
Tofacitinib
Tofacitinib, inhibítor Janusovy kinázy, predstavuje novú molekulu registrovanú na liečbu UC. V rámci intervenčných štúdií s pacientami s UC bolo zachytených 14 tehotenstiev s nepriamou expozíciou tofacitinibu [28]. Z týchto 14 tehotenstiev skončilo 11 narodením zdravého novorodenca, v troch prípadoch výstup tehotenstva nebol známy. Vzhľadom k týmto limitovaným údajom nie je možné formulovať jednoznačné odporúčania pre užívanie tofacitinibu budúcimi otcami, aj keď dostupné dáta nesvedčia pre rizikový profil v tomto kontexte.
Biologická liečba
AntiTNF monoklonové protilátky
Dáta pre biologiká proti tumor nekrotizujúcemu faktoru (anti-TNF) – infliximab, adalimumab a certolizumab (registrovaný pre liečbu Crohnovej choroby FDA) – sú limitované. V malej štúdii reumatologických pacientov bola počas liečby infliximabom (Remicade®) zaznamenaná zlepšená kvalita semena [29] na rozdiel od malých súborov pacientov s IBD, kde bola zaznamená znížená motilita, ale zvýšená koncentrácia spermií počas tejto liečby [30,31]. Výstupy tehotenstiev s nepriamou expozíciou infliximabu (Remicade®) v IBD populácii sú limitované na 10 tehotenstiev, s deviatimi pôrodmi, jedným potratom, bez nálezu vrodených chýb [30]. V prípade adalimumabu (Humira®) sú k dispozícii limitované dáta siedmich pacientov s analýzou vplyvu liečby na zloženie semena v 3 a 6 mesiaci liečby, kde neboli zaznamená žiadne zmeny v priebehu liečby [32]. Dve tehotenstvá s nepriamou expozíciou adalimumabu (Humira®) boli súčasťou tejto štúdie a reportovali dve zdravé donosené deti.
Pre vedolizumab zatiaľ sú k dispozícii len limitované dáta zaoberajúce sa bezpečnosťou jeho použitia pacientami plánujúcimi koncepciu. V prehľade registrov z intervenčných štúdií bolo uvedených 19 tehotenstiev s nepriamou expozíciou vedolizumabu, z ktorých 11 skončilo pôrodom živého novorodenca, 2 spontánnym abortom, 3 umelým prerušením tehotenstva a 3 výstupy neboli zdokumentované [33]. Vzhľadom k možnej expresii MadCAM1 receptorov v urogenitálnom systéme nie je možné vylúčiť interferenciu liečby vedolizumabom s procesom spermatogenézy. Zohľadňujúc uvedené limitované klinické dáta by v prípade incidentálnych tehotenstiev s nepriamou expozíciou vedolizumabu pacient a jeho partnerka mali byť upozornení na potenciálne riziká.
Antibiotiká
Antibiotiká ciprofloxacín a metronidazol sú efektívne osobitne v liečbe perianálnej formy Crohnovej choroby a používajú sa ako účinná kombinácia aj v liečbe komplikácií penetrujúceho ochorenia lokalizovaného v tenkom alebo hrubom čreve. Vplyv na spermatogenézu v prípade metronidazolu nebol dokázaný, v prípade ciprofloxacínu sú dáta rozporuplné [26]. Vzhľadom k tomu nie sú k dispozícii jednoznačné odporúčania pre riziká spojené s užívaním týchto liečív mužmi s IBD v perikoncepčnom období.
4. Liečba žien v perikoncepčnom období a počas tehotenstva
Aktivita IBD v perikoncepčnom období a/alebo počas tehotenstva je asociovaná so signifikantným zvýšením rizika nepriaznivého priebehu tak pre matku, ako pre dieťa. Osobitne sa pri aktívnom ochorení zvyšuje riziko predčasného pôrodu, nízkej pôrodnej hmotnosti, zníženého Apgarovej skóre a pobytu na novorodeneckej jednotke intenzívnej starostlivosti [34–39]. Z hľadiska rizík pre matku zvyšuje aktivita ochorenia riziko tromboembolických komplikácií, urgentného cisárskeho rezu [40] a v prípade potreby liečby relapsu systémovými kortikosteroidami aj riziko gestačného diabetu [41].
Aktivita ochorenia v perikoncepčnom období signifikantne zvyšuje riziko pokračujúcej aktivity aj počas tehotenstva [42]. Koncepciu je preto vhodné plánovať na obdobie dlhodobej remisie a liečbu účinnú v udržaní remisie počas koncepcie ani počas tehotenstva neprerušovať. Lieky používané na udržanie remisie IBD sú považované v tomto kontexte za nízkorizikové s výnimkou metotrexátu (viď ďalej). Pre zvýšenie kompliancie pacientiek s IBD plánujúcich graviditu je vhodné realizovať cielené prekoncepčné poradenstvo, ktoré signifikantne znižuje riziko relapsu [43].
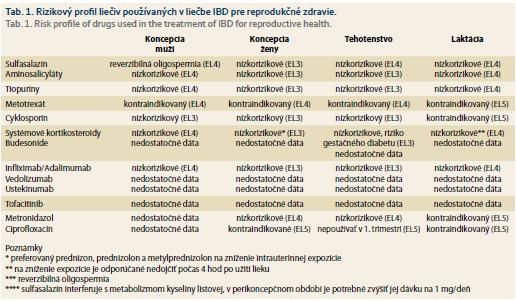
4a. Rizikový profil udržiavacej liečby budúcej matky v perikoncepčnom období a v tehotenstve
Aminosalicyláty a sulfasalazín
Aminosalicyláty a sulfasalazín sú považované za nízkorizikové pre použitie budúcou matkou. Populačné štúdie [44–46] a dve metaanalýzy [9,47] nepreukázali zvýšené riziko nežiadúcich výstupov tehotenstva pri expozícii počas ranných štádií tehotenstva. Niekoľko štúdií demonštrovalo zvýšený výskyt predčasného pôrodu, potratu a pôrodu dieťaťa s nízkou pôrodnou hmotnosťou [9,46,48]; vplyv aktívneho ochorenia v týchto štúdiách však nebol vylúčený. Sulfasalazín interferuje so vstrebávaním folátov, preto v prípade jeho užívania pacientkou s IBD plánujúcou tehotenstvo je potrebné zvýšiť štandardne doporučovanú preventívnu dávku kyseliny listovej na 1 mg denne [25].
Imunosupresíva
Tiopuríny, azatioprín a jeho metabolit 6-merkaptopurín prechádzajú cez placentu a ich metabolity boli detekované v erytrocytoch z pupočníkovej krvi v prospektívnej štúdii sledujúcej 30 tehotenstiev [49]. Recentné kontrolované štúdie [50–54] a metaanalýza [55] neukázali zvýšené riziko nepriaznivých výstupov tehotenstva s priamou expozíciou tiopurínov. V inej metaanalýze sa expozícia tiopurínom v tehotenstve spája s predčasným pôrodom [23]. Z hľadiska sledovania novorodencov nezvyšuje intrauterinná expozícia metabolitom tiopurínov riziko infekčných komplikácií alebo imunitných defektov [56]. Vo vyššie uvedenom prospektívnom sledovaní 30 tehotenstiev bola však u 60 % novorodencov v skorom popôrodnom období zaznamenaná anémia [49]. Tiopuríny sú teda považované za nízkorizikové pre použitie počas koncepcie a v tehotenstve, je však potrebná úzka spolupráca s gynekológom, neonatológom a pediatrom, ktorým gastroenterológ odovzdáva informáciu o týchto možných komplikáciách, osobitne riziku predčasného pôrodu a anémie novorodenca.
Metotrexát je teratogénny [57] a jeho použitie v perikoncepčnom období a počas tehotenstva je kontraindikované. Vzhľadom k dlhému biologickému polčasu by pacientka s IBD na udržiavacej liečbe metotrexátom plánujúca tehotenstvo mala liečbu vysadiť min. 3–6 mesiacov pred koncepciou.
Biologická liečba
AntiTNF monoklonové protilátky
Použitie anti-TNF biologík, infliximabu a adalimumabu, nie je v kontrolovaných a kohortových štúdiách spájané s nežiadúcimi výstupmi tehotenstiev u pacientiek s IBD [53,58–63]. Výnimkou je retrospektívna štúdia na základe dát z francúzskej národnej zdravotnej databázy, ktorá analyzovala výstupy 11 275 tehotenstiev. Z týchto bolo 1 457 bolo s priamou expozíciou anti-TNF, pričom expozícia anti-TNF zvyšovala riziko maternálnych komplikácií v tehotenstve (adjusted odds ratio (aOR) = 1,49; 95% CI 1,31–1,67). Na druhej strane, prerušenie anti-TNF liečby v tehotenstve bolo v tejto štúdii asociované so zvýšeným rizikom relapsu [64].
Deti narodené matkám liečeným počas tehotenstva anti-TNF sa nelíšia od detí neexponovaných anti-TNF in utero v psychomotorickom vývoji, ani v podieli infekčných ochorení a/alebo alergií v prvých rokoch života [64–67] a majú adekvátnu imunitnú reakciu na očkovania, osobitne proti Haemophilus influenzae B, tetanus toxoid [68] a hepati-tíde B [69].
Obidve molekuly sú triedy imunoglobulínu G1 a prechádzajú placentou procesom závislým od expresie neonatálneho Fc receptora [70]. Tento prechod začína v 2. trimestri a dosahuje maximum pred pôrodom. Deti narodené matkám liečeným infliximabom alebo adalimumabom počas 3. trimestra sú týmto molekulám intrauterinne exponované a peripartálne odobratá pupočníková krv týchto detí obsahuje koncentrácie infliximabu alebo adalimumabu niekoľkonásobne prevyšujúce hladiny matky [70–72]. Hoci sa táto intrauterinná expozícia v doterajších sledovaniach detí narodených matkám liečeným infliximabom/adalimumabom v 3. trimestri nespája s nežiadúcimi účinkami, osobitne nie s imunologickými abnormalitami [73] alebo vyšším rizikom infekcií [62], dlhodobé následky tejto expozície zatiaľ nie sú známe. V prípade ochorenia v plnej remisii počas celého tehotenstva je preto doporučované liečbu infliximabom/adalimumabom v 2. trimestri prerušiť [25]. V prípade, že je ochorenie v remisii, prerušenie liečby nezvyšuje riziko relapsu v 3. trimestri a intrauterinná expozícia je týmto prerušením liečby signifikantne redukovaná, aj keď nie nevyhnutne úplne eliminovaná [71,74]. Na základe nových dát sa zdá, že farmakokinetika infliximabu a adalimumabu sa v gravidite mení odlišným spôsobom, hladiny infliximabu v priebehu gravidity stúpajú, zatiaľ čo hladiny adalimumabu ostávajú stabilné [75]. Tieto farmakokinetické rozdiely sú pravdepodobne aj vysvetlením pozorovanej rozdielnej intrauterinnej expozície medzi infliximabom a adalimumabom [76]. Momentálne nie sú tieto pozorovania preložené do konkrétnych odporúčaní na farmakokinetický monitoring infiximabu počas tehotenstva.
Zhrnúc vyššie uvedené klinické dáta, infliximab/adalimumab sú považované za nízkorizikové pre použitie v perikoncepčnom období a v tehotenstve. Na redukciu intra-uterinnej expozície dieťaťa týmto molekúlam sa odporúča prerušiť liečbu v 2. trimestri, pokiaľ to aktivita ochorenia umožňuje. Gastroenterológ má informovať neonatológa a pediatra o možnosti placentárneho prechodu a v prípade, že je to možné, dať stanoviť hladiny infliximabu/adalimumabu v pupočníkovej krvi. V prípade detekovateľných hladín je potrebné postponovať všetky očkovania živými vakcínami do doby, keď hladiny už nie sú detekovateľné. V prípade, že meranie hladín nie je k dispozícii, sa odporúča postponovať očkovania živými vakcínami do 2. roka života. Očkovania neživými vakcínami môžu byť podané podľa štandardného očkovacieho kalendára.
Vedolizumab
S použitím vedolizumabu ako udržiavacej liečby IBD sú v perikoncepčnom období a v tehotenstve len limitované skúsenosti. V kontrolovanej prospektívnej observačnej štúdii 101 pacientiek so sclerosis multiplex liečených iným antiintegrínom, natalizumabom, bolo zaznamenané signifikantne vyššie percento potratov a detí s nízkou pôrodnou hmotnosťou v porovnaní so zdravou populáciou, nie však v porovnaní s pacientkami bez liečby [77]. Účinok vedolizumabu je sprostredkovaný blokádou α4β7-receptorov na povrchu leukocytov. Tieto receptory na povrchu leukocytov sa za normálnych okolností viažu na MadCAM1 receptory na endotelových bunkách ciev lamina propria črevnej steny a táto väzba umožňuje prechod leukocytov do subslizničného priestoru. Ľudská placenta exprimuje MadCAM1 receptory, pričom táto expresia dosahuje maximum v 1. trimestri a v priebehu gravidity klesá [78]. Nedá sa preto vylúčiť, že liečba vedolizumabom v perikoncepčnom období a osobitne v 1. trimestri môže interferovať s imunitným dozorom maternálneho imunitného systému v tomto období.
Doteraz boli publikované tri štúdie zaoberajúce sa výstupmi tehotenstiev s priamou a nepriamou expozíciou vedolizumabu. Prvú predstavuje postmarketingová analýza klinických programov a zahŕňa 27 tehotenstiev s priamou a 19 tehotenstiev s nepriamou expozíciou vedolizumabu, ktoré uvádzame vyššie [33]. V tejto štúdii z 27 tehotenstiev s priamou expozíciou bolo 11 pôrodov, z toho 1 s vrodenou chybou agenézy corpus callosum, 4 spontánne a 5 elektívnych potratov, 4 výstupy neboli zdokumentované. Druhou štúdiou je retrospektívna observačná štúdia sledujúca výstupy 24 tehotenstiev IBD pacientiek liečených vedolizumabom v perikoncepčnom období a v tehotenstve. Táto štúdia uvádza 25 % komplikácií tehotenstva u matiek a 35 % u detí (prematurita, nízka pôrodná váha vzhľadom ku gestačnému veku a vrodené chyby vrátane dysplázie bedrového kĺbu, stenóza pľúcnej chlopne a Hirschprungova choroba) [79]. Navyše v inej kohorte bola u dvoch detí s intrauterinnou expozíciou antiintegrínom zaznamenaná redukcia indukovanej chemotaxie T-lymfocytov [80]. Tretia klinická štúdia porovnávala výstupy 24 tehotenstiev pacientiek liečených vedolizumabom s 82 pacientkami liečenými anti-TNF a 224 pacientkami s konvenčnou liečbou, pričom neboli zistené rozdiely vo výstupoch tehotenstiev [81]. Vzhľadom k uvedenému nie je zatiaľ možné odhadnúť rizikový profil vedolizumabu v klinickej situácii IBD pacientky liečenej touto molekulou a plánujúcej koncepciu.
Ustekinumab
S liečbou ustekinumabom v perikoncepčnom období a počas tehotenstva sú u IBD pacientiek minimálne skúsenosti limitované na niekoľko kazuistík [68, 82–85], z ktorých jedna uvádza tehotenstvo s priamou expozíciou ustekinumabu, ktoré skončilo spontánnym potratom [82]. Tieto limitované dáta ukazujú, že ustekinumab prechádza cez placentu a rovnako aj do materského mlieka. Jednoznačné odporúčania ohľadom použitia ustekinumabu v perikoncepčnom období a v gravidite v tejto chvíli nie je možné pre IBD pacientov sformulovať, aj keď na základe dát z dermatologických registrov sa zdá jeho použitie v tejto klinickej situácii ako nízkorizikové.
4b. Liečba relapsu
Aktívne ochorenie je asociované so signifikantne vyšším rizikom komplikácií tehotenstva (viď vyššie), preto by aktívne ochorenie malo byť adekvátne a včas liečené.
Kortikosteroidy sú účinné v liečbe akútneho relapsu IBD a s ich použitím v tehotenstve sú rozsiahle skúsenosti. Prednizon, prednizolon a metylprednizolon sú metabolizované placentou a fetus je im limitovane exponovaný, preto sú v liečbe z maternálnej indikácie preferované [25]. Nežiadúce účinky steroidov na plod, osobitne v minulosti diskutované zvýšené riziko rázštepu pery a podnebia, neboli potvrdené v rozsiahlej populačnej štúdii zahŕňajúcej 51 973 tehotenstiev s priamou expozíciou kortikosteroidom v 1. trimestri [86]. Použitie steroidov v tehotenstve zvyšuje riziko gestačného diabetu u IBD pacientiek [41] a v literatúre sú publikované kazuistiky adrenálnej insuficiencie u novorodencov narodených IBD matkám liečených v tehotenstve steroidami [87]. Kortikosteroidy sú považované za nízkorizikové pre použitie v tehotenstve, ich použitie však musí byť starostlivo zvážené a pacientky intenzívne monitorované pre možný rozvoj komplikácií, osobitne gestačného diabetu. Rovnako má byť neonatológ informovaný o možnom riziku rozvoja adrenálnej insuficiencie v dôsledku intrauterinnej expozície systémovým kortikosteroidom.
S použitím budesonidu v tehotenstve u IBD pacientiek sú skúsenosti limitované na jednu štúdiu s ôsmimi pacientkami, kde neboli nežiadúce účinky reportované [88].
Skúsenosti s indukčnou anti-TNF liečbou v tehotenstve sú limitované na niekoľko kazuistík [58,89]. Berúc do úvahy riziká neliečeného ochorenia a ich nízkorizikový profil pri použití v rámci udržiavacej liečby je napriek nedostatku skúseností ich použitie v liečbe steroid-rezistentného relapsu počas tehotenstva indikované.
Alternatívu k liečbe steroid-rezistentného relapsu UC predstavuje cyklosporín. S jeho použitím v tehotenstve sú rozsiahle skúsenosti z transplantológie [90]. Pre použitie v kontexte aktívnej UC sú dáta limitované na niekoľko kazuistík [35,91]. Na základe kombinácie týchto dát je cyklosporín považovaný za nízkorizikový v liečbe počas tehotenstva a v perikoncepčnom období.
Antibiotiká
Metronidazol a ciprofloxacín sú používané v liečbe paučitídy a relapsu perianálneho ochorenia, ako aj pri liečbe komplikácií penetrujúceho ochorenia s tvorbou medzikľučkových abscesov. Všetky tieto situácie sa môžu vyskytnúť tak v perikoncepčnom období ako počas tehotenstva.
V kohortovej štúdií s vyše 900 tehotnými ženami liečenými metronidazolom v rôznych štádiách tehotenstva neboli zaznamenané asociácie s nežiadúcimi výstupmi tehotenstva [92]. Kongenitálne anomálie indukované ciprofloxacínom v zvieracích štúdiách [93] nemajú korelát pri použití tehotnými ženami, kde neboli zaznamenané nežiadúce výstupy tehotenstiev [94]. Vzhľadom k afinite chinolónov ku kostnému tkanivu a chrupavkám by ciprofloxacín nemal byť používaný v 1. trimestri. Mimo tejto situácie sú metronidazol a ciprofloxacín považované za nízkorizikové pre použitie v tehotenstve.
4c Vedenie pôrodu
Rozhodnutie o vedení pôrodu je predmetom multidiscplinárnej diskusie medzi pôrodníkom, gastroenterológom a neonatológom. Vo všeobecnosti je z gastroenterologického hľadiska možný vaginálny pôrod s výnimkou aktívneho perianálneho ochorenia a stavu po restoratívnej proktokolektómii. Rozsiahla retrospektívna štúdia zahŕňajúca 6 797 669 pôrodov, z ktorých 2 882 predstavovali pôrody pacientiek s Crohnovou chorobou, ukázala, že aktívna perianálna choroba zvyšuje riziko závažných perineálnych lacerácií [95]. Aktívna perianálna choroba predstavuje závažný argument pre vedenie pôrodu cisárskym rezom, ktorý by mal byť v diskusii s pôrodníkom starostlivo zvážený.
Vzhľadom k hraničnej kontinencii pri stave po restoratívnej proktokolektómii ako aj pri stave po ileo-rekto-anastomóze sú tieto dve klinické situácie považované za relatívnu indikáciu k vedeniu pôrodu cisárskym rezom [96–99]. Vzhľadom k nedostatočnému množstvu dát je potrebné zdôrazniť, že sa jedná o relatívnu indikáciu a definitívne rozhodnutie je rovnako ako vo vyššie uvedených prípadoch vedené prevahou pôrodníckych argumentov po multidisciplinárnej diskusii.
5. Liečba v laktačnom období
Hodnotenie rizikovosti používania lieku v laktačnom období vychádza jednak z farmakokinetického zhodnotenia prechodu liečiva do materského mlieka, pričom sa dávka vyjadruje v percentách materskej dávky. Druhým typom údajov, na základe ktorých sa hodnotí rizikovosť použitia liečiva počas laktácie, sú klinické údaje z kohort sledujúcich deti dojčené matkami užívajúcimi daný liek. Vo všeobecnosti sú štúdie zamerané na bezpečnosť užívania liekov na liečbu IBD počas laktácie limitované a kvalita dát nízka, s výnimkou aminosalicylátov a tiopurínov, ktoré sú považované za nízkorizikové pre použitie dojčiacou matkou.
Aminosalicyláty a sulfasalazín
Sulfasalazín a aminosalicyláty sú považované za nízkorizikové počas laktácie. Sulfasalazín prechádza v akceptovateľnom množstve do materského mlieka [100]. Nízke riziko aminosalicylátov bolo potvrdené v prospektívnych štúdiách [101–103].
Imunosupresíva
Tiopuríny sú vylučované v malom množstve do materského mlieka, v malých kohortách sa nepreukázali detekovateľné hladiny metabolitov tiopurínov u detí dojčených matkami užívajúcimi tiopuríny v liečbe IBD [103–106]. Používanie tiopurínov počas laktácie je považované za nízkorizikové.
Cyklosporín vzhľadom k signifikantnému vylučovaniu do materského mlieka je kontraindikovaný pre použitie počas laktácie [107].
Kortikosteroidy
Kortikosteroidy sú vylučované do materského mlieka. Na limitovanie expozície dojčaťa sa odporúča nedojčiť počas 4 hod od užitia prednizonu alebo metylprednizolonu a mlieko vyprodukované počas týchto 4 hod odstriekať a na dojčenie nepoužiť [108,109].
Biologická liečba
Infliximab aj adalimumab boli detekované v materskom mlieku [83,110,111]. Je nejasné, či tieto hladiny môžu mať efekt na mukozálny imunitný systém, ani či expozícia malým dávkam z materského mlieka môže viesť k systémovej expozícii. Rozsahom limitované štúdie však ukazujú, že deti dojčené matkami liečenými anti-TNF biologikami sa nelíšia v psychomotorickom vývoji ani v infekčných rizikách v porovnaní s deťmi dojčenými IBD matkami užívajúcimi inú liečbu [83]. Liečba anti-TNF biologikami počas laktácie sa preto môže považovať za nízkorizikovú. S použitím vedolizumabu a ustekinumabu sú v súčasnosti len minimálne skúsenosti, limitované na niekoľko kazuistických sérií.
Antibiotiká
Metronidazol aj ciprofloxacín sú vylučované v signifikantnom množstve do materského mlieka a ich použitie počas laktácie je kontraindikované [112,113].
Odporúčanie 1
Aktivita IBD v perikoncepčnom období a/alebo počas tehotenstva je asociovaná so signifikantným zvýšením rizika nepriaznivého priebehu tehotenstva tak pre matku ako pre dieťa (EL3).
Ošetrujúci gastroenterológ by sa mal aktívne pýtať na reprodukčné plány pacientov s IBD a poskytnúť prekoncepčné poradenstvo. Prekoncepčné poradenstvo znižuje riziko relapsu počas gravidity (EL3).
Odporúčanie 2
Pri indikácii IBD liečby v perikoncepčnom období a v tehotenstve je potrebné zvážiť pomer rizika aktívneho ochorenia v porovnaní s rizikovým profilom liečiva (EL3).
Odporúčanie 3
IBD pacienti liečení sulfasalazínom alebo mesalazínom, u ktorých nedôjde k spontánnej koncepcii v priebehu 12 mesiacov by mali byť upozornení na riziko azoo/oligospermie s odporučením urologickej konzultácie s vyšetrením spermiogramu (EL4).
V prípade azoo/oligospermie je vhodné odporučiť prerušenie liečby sulfasalazínom/mesalazínom s kontrolným spermiogramom po mi-nimálnej dobe vysadenia 3 mesiace (EL4).
Odporúčanie 4
Monoklonové protilátky prechádzajú placentou od 2. trimestra (EL3).
Pri anti-TNF liečbe-Pri aktivite IBD v tehotenstve, alebo vysokom riziku relapsu nie je vhodné túto liečbu v tehotenstve prerušovať (EL3-4).
Pri ochorení v klinickej remisii je možné liečbu prerušiť v 18.–26. gestačnom týždni (EL3).
Pri akejkoľvek dĺžke anti-TNF liečby v tehotenstve je vhodné skontrolovať hladinu anti-TNF v pupočníkovej krvi (EL4).
Odporúčanie 5
Riziká spojené s priamou expozíciou kombinovanej imunosupresii pre dieťa a/alebo pre matku v súčasnosti nie sú jednoznačne známe (EL3).
Odporúčanie 6
Rozhodnutie o modus partus je predmetom multidiscplinárnej diskusie a primárne ho určujú pôrodnícke okolnosti (EL5).
Cisársky rez je indikovaný v prípade aktívnej perianálnej choroby alebo pri aktivite ochorenia v rekte (EL5).
Ileo-pauč-análna anastomóza alebo ileo-rekto-anastomóza predstavujú relatívnu indikáciu pre cisársky rez u žien s IBD (EL5).
Doručené/Submitted: 27. 1. 2020
Prijaté/Accepted: 4. 2. 2020
doc. MUDr. Zuzana Zelinková, PhD.
Univerzitná nemocnica – Nemocnica svätého Michala, a. s.
Satinského 1/I.7770
811 08 Bratislava
Slovenská republika
zuzana.zelinkova@nsmas.sk
Pro přístup k článku se, prosím, registrujte.
Výhody pro předplatitele
Výhody pro přihlášené
Literatura
1. Bátovský M, Jurgoš Ľ, Bielik J. Racionálna liečba chronických zápalov čreva. Metodický list racionálnej farmakoterapie 2002; 6(7): 1–4.
2. Greguš M, Huorka M, Lukáč Ľ. Racionálna liečba chronických nešpecifických zápalov čreva. Metodický list racionálnej farmakoterapie 2007; 5–6(11): 1–8.
3. Kužela L, Zakuciová M. Racionálna liečba chronických nešpecifických zápalov čreva. Metodický list racionálnej farmakoterapie a liekovej politiky MZSR 2012; 7A–B.
4. Hlavatý T, Krajčovičová A, Zakuciova M et al. Odporúčania Pracovnej skupiny pre IBD Slovenskej gastroenterologickej spoločnosti pre liečbu ulceróznej kolitídy. Gastroent Hepatol 2017; 71(3): 229–240. doi:10.14735/amgh2017csgh.info05.
5. Greguš M, Hlavatý T, Krajčovičová A et al. Odporúčania PS-IBD SGS – optimalizácia biologickej liečby pri strate odpovede po indukcii a počas udržiavacej fázy liečby. Gastroent Hepatol 2018; 72(5): 426–431. doi:10.14735/amgh2018426.
6. Koller T, Tóth J, Hlavatý T et al. Odporúčania Pracovnej skupiny pre IBD Slovenskej gastroenterologickej spoločnosti pre liečbu Crohnovej choroby. Gastroent Hepatol 2018; 72(1): 27–40. doi:10.14735/amgh201827.
7. Brown BB. Delphi process: a methodology used for the elicitation of opinions of experts. Santa Monica, California: Rand Corporation; 1968.
8. Calvet X, Panés J, Alfaro N et al. Delphi consensus statement: quality indicators for inflammatory bowel disease comprehensive care units. J Crohns Colitis 2014; 8(3): 240–251. doi: 10.1016/j.crohns.2013.10.010.
9. Cornish J, Tan E, Teare J et al. A meta-analysis on the influence of inflammatory bowel disease on pregnancy. Gut 2007; 56(6): 830–837. doi: 10.1136/gut.2006.108324.
10. Levi AJ, Fisher AM, Hughes L et al. Male infertility due to sulphasalazine. Lancet 1979; 2(8137): 276–278. doi: 10.1016/s0140-6736(79)90292-7.
11. Toth A. Reversible toxic effect of salicylazosulfapyridine on semen quality. Fertil Steril 1979; 31(5): 538–540. doi: 10.1016/s0015-0282(16)44000-8.
12. Birnie GG, Mc Leod TI, Watkinson G. Incidence of sulphasalazine-induced male infertility. Gut 1981; 22(6): 452–455. doi: 10.1136/gut.22.6.452.
13. O’Moráin C, Smethurst P, Doré CJ et al. Reversible male infertility due to sulphasalazine: studies in man and rat. Gut 1984; 25(10): 1078–1084. doi: 10.1136/gut.25.10.1078.
14. Riley SA, Lecarpentier J, Mani V et al. Sulphasalazine induced seminal abnormalities in ulcerative colitis: results of mesalazine substitution. Gut 1987; 28(8): 1008–1012. doi: 10.1136/gut.28.8.1008.
15. Di Paolo MC, Paoluzi OA, Pica R et al. Sulphasalazine and 5-aminosalicylic acid in long-term treatment of ulcerative colitis: report on tolerance and side-effects. Dig Liver Dis 2001; 33(7): 563–569. doi: 10.1016/s1590-8658(01)80108-0.
16. Chermesh I, Eliakim R. Mesalazine-induced reversible infertility in a young male. Dig Liver Dis 2004; 36(8): 551–552. doi: 10.1016/j.dld.2003.11.030.
17. Shin T, Kobori Y, Suzuki K et al. Inflammatory bowel disease in subfertile men and the effect of mesalazine on fertility. Syst Biol Reprod Med 2014; 60(6): 373–376. doi: 10.3109/19396368.2014.952391.
18. Dejaco C, Mittermaier C, Reinisch W et al. Azathioprine treatment and male fertility in inflammatory bowel disease. Gastroenterology 2001; 121(5): 1048–1053. doi: 10.1053/gast.2001.28692.
19. Rajapakse RO, Korelitz BI, Zlatanic J et al. Outcome of pregnancies when fathers are treated with 6-mercaptopurine for inflammatory bowel disease. Am J Gastroenterol 2000; 95(3): 684–688. doi: 10.1111/j.1572-0241.2000.01846.x.
20. Francella A, Dyan A, Bodian C et al. The safety of 6-mercaptopurine for childbearing patients with inflammatory bowel disease: a retrospective cohort study. Gastroenterology 2003; 124(1): 9–17. doi: 10.1053/gast.2003.50014.
21. Nørgård B, Pedersen L, Jacobsen J et al. The risk of congenital abnormalities in children fathered by men treated with azathioprine or mercaptopurine before conception. Aliment Pharmacol Ther 2004; 19(6): 679–685. doi: 10.1111/j.1365-2036.2004.01889.x.
22. Teruel C, López-San Román A, Bermejo F et al. Outcomes of pregnancies fathered by inflammatory bowel disease patients exposed to thiopurines. Am J Gastroenterol 2010; 105(9): 2003–2008. doi: 10.1038/ajg.2010.138.
23. Akbari M, Shah S, Velayos FS et al. Systematic review and meta-analysis on the effects of thiopurines on birth outcomes from female and male patients with inflammatory bowel disease. Inflamm Bowel Dis 2013; 19(1): 15–22. doi: 10.1002/ibd.22948.
24. Grosen A, Nersting J, Bungum M et al. Sperm DNA integrity is unaffected by thiopurine treatment in men with inflammatory bowel disease. J Crohns Colitis 2019; 13(1): 3–11. doi: 10.1093/ecco-jcc/jjy086.
25. van der Woude CJ, Ardizzone S, Bengtson MB et al. The second European evidenced-based consensus on reproduction and pregnancy in inflammatory bowel disease. J Crohns Colitis 2015; 9(2): 107–124. doi: 10.1093/ecco-jcc/jju006.
26. Sands K, Jansen R, Zaslau S et al. Review article: the safety of therapeutic drugs in male inflammatory bowel disease patients wishing to conceive. Aliment Pharmacol Ther 2015; 41(9): 821–834. doi: 10.1111/apt.13142.
27. Narendranathan M, Sandler RS, Suchindran CM et al. Male infertility in inflammatory bowel disease. J Clin Gastroenterol 1989; 11(4): 403–406. doi: 10.1097/00004836-198908000-00011.
28. Mahadevan U, Dubinsky MC, Su C et al. Outcomes of pregnancies with maternal/paternal exposure in the tofacitinib safety databases for ulcerative colitis. Inflamm Bowel Dis 2018; 24(12): 2494–2500. doi: 10.1093/ibd/izy160.
29. Villiger PM, Caliezi G, Cottin V et al. Effects of TNF antagonists on sperm characteristics in patients with spondyloarthritis. Ann Rheum Dis 2010; 69(10): 1842–1844. doi: 10.1136/ard.2009.127423.
30. Katz JA, Antoni C, Keenan GF et al. Outcome of pregnancy in women receiving infliximab for the treatment of Crohn’s disease and rheumatoid arthritis. Am J Gastroenterol 2004; 99(12): 2385–2392. doi: 10.1111/j.1572-0241.2004.30186.x.
31. Mahadevan U, Terdiman JP, Aron J et al. Infliximab and semen quality in men with inflammatory bowel disease. Inflamm Bowel Dis 2005; 11(4): 395–399. doi: 10.1097/01.mib.0000164023.10848.c4.
32. Zelinkova Z, van der Ent C, Kuipers EJ et al. Su1148 Effect of Adalimumab on Semen Quality in Inflammatory Bowel Disease Patients. Gastroenterology 2013; 144: S411.
33. Mahadevan U, Vermeire S, Lasch K et al. Vedolizumab exposure in pregnancy: outcomes from clinical studies in inflammatory bowel disease. Aliment Pharmacol Ther 2017; 45(7): 941–950. doi: 10.1111/apt.13960.
34. Woolfson K, Cohen Z, McLeod RS. Crohn’s disease and pregnancy. Dis Colon Rectum 1990; 33(10): 869–873. doi: 10.1007/bf02051924.
35. Korelitz BI. Inflammatory bowel disease and pregnancy. Gastroenterol Clin North Am 1998; 27(1): 213–224. doi: 10.1016/s0889-8553(05)70354-x.
36. Beniada A, Benoist G, Maurel J et al. Inflammatory bowel disease and pregnancy: report of 76 cases and review of the literature. J Gynecol Obstet Biol Reprod (Paris) 2005; 34(6): 581–588. doi: 10.1016/s0368-2315(05)82883-2.
37. Bengtson MB, Solberg IC, Aamodt G et al. Relationships between inflammatory bowel disease and perinatal factors: both maternal and paternal disease are related to preterm birth of offspring. Inflamm Bowel Dis 2010; 16(5): 847–855. doi: 10.1002/ibd.21120.
38. Bortoli A, Pedersen N, Duricova D et al. Pregnancy outcome in inflammatory bowel disease: prospective European case-control ECCO-EpiCom study, 2003–2006. Aliment Pharmacol Ther 2011; 34(7): 724–734. doi: 10.1111/j.1365-2036.2011.04794.x.
39. Oron G, Yogev Y, Shcolnick S et al. Inflammatory bowel disease: risk factors for adverse pregnancy outcome and the impact of maternal weight gain. J Matern Fetal Neonatal Med 2012; 25(11): 2256–2260. doi: 10.3109/14767058.2012.684176.
40. Bröms G, Granath F, Linder M et al. Complications from inflammatory bowel disease during pregnancy and delivery. Clin Gastroenterol Hepatol 2012; 10(11): 1246–1252. doi: 10.1016/j.cgh.2012.08.018.
41. Leung YP, Kaplan GG, Coward S et al. Intrapartum corticosteroid use significantly increases the risk of gestational diabetes in women with inflammatory bowel disease. J Crohns Colitis 2015; 9(9): 223–230. doi: 10.1093/ecco-jcc/jjv006.
42. de Lima-Karagiannis A, Zelinkova-Detkova Z, van der Woude CJ. The effects of active IBD during pregnancy in the era of novel IBD therapies. Am J Gastroenterol 2016; 111(9): 1305–1312. doi: 10.1038/ajg.2016.254.
43. de Lima A, Zelinkova Z, Mulders AG et al. Preconception care reduces relapse of inflammatory bowel disease during pregnancy. Clin Gastroenterol Hepatol 2016; 14(9): 1285–1292. doi: 10.1016/j.cgh.2016.03.018.
44. Mogadam M, Dobbins WO 3rd, Korelitz BI et al. Pregnancy in inflammatory bowel disease: effect of sulfasalazine and corticosteroids on fetal outcome. Gastroenterology 1981; 80(1): 72–76.
45. Nørgård B, Czeizel AE, Rockenbauer M et al. Population-based case control study of the safety of sulfasalazine use during pregnancy. Aliment Pharmacol Ther 2001; 15(4): 483–486. doi: 10.1046/j.1365-2036.2001.00962.x.
46. Nørgård B, Fonager K, Pedersen L et al. Birth outcome in women exposed to 5-aminosalicylic acid during pregnancy: a Danish cohort study. Gut 2003; 52(2): 243–247. doi: 10.1136/gut.52.2.243.
47. Rahimi R, Nikfar S, Rezaie A et al. Pregnancy outcome in women with inflammatory bowel disease following exposure to 5-aminosalicylic acid drugs: a meta-analysis. Reprod Toxicol 2008; 25(2): 271–275. doi: 10.1016/j.reprotox.2007.11.010.
48. Källén B. Maternal use of 5-aminosalicylates in early pregnancy and congenital malformation risk in the offspring. Scand J Gastroenterol 2014; 49(4): 442–448. doi: 10.3109/00365521.2013.879734.
49. Jharap B, de Boer NK, Stokkers P et al. Intrauterine exposure and pharmacology of conventional thiopurine therapy in pregnant patients with inflammatory bowel disease. Gut 2014; 63(3): 451–457. doi: 10.1136/gutjnl-2012-303615.
50. Angelberger S, Reinisch W, Messerschmidt A et al. Long-term follow-up of babies exposed to azathioprine in utero and via breastfeeding. J Crohns Colitis 2011; 5(2): 95–100. doi: 10.1016/j.crohns.2010.10.005.
51. Coelho J, Beaugerie L, Colombel JF et al. Pregnancy outcome in patients with inflammatory bowel disease treated with thiopurines: cohort from the CESAME Study. Gut 2011; 60(2): 198–203. doi: 10.1136/gut.2010.222893.
52. Shim L, Eslick GD, Simring AA et al. The effects of azathioprine on birth outcomes in women with inflammatory bowel disease (IBD). J Crohns Colitis 2011; 5(3): 234–238. doi: 10.1016/j.crohns.2011.01.009.
53. Casanova MJ, Chaparro M, Domènech E et al. Safety of thiopurines and anti-TNF-α drugs during pregnancy in patients with inflammatory bowel disease. Am J Gastroenterol 2013; 108(3): 433–440. doi: 10.1038/ajg.2012.430.
54. Kanis SL, de Lima-Karagiannis A, de Boer NK et al. Use of thiopurines during conception and pregnancy is not associated with adverse pregnancy outcomes or health of infants at one year in a prospective study. Clin Gastroenterol Hepatol 2017; 15(8): 1232–1241. doi: 10.1016/j.cgh.2017.02.041.
55. Hutson JR, Matlow JN, Moretti ME et al. The fetal safety of thiopurines for the treatment of inflammatory bowel disease in pregnancy. J Obstet Gynaecol 2013; 33: 1–8.
56. de Meij TG, Jharap B, Kneepkens CM et al. Long-term follow-up of children exposed intrauterine to maternal thiopurine therapy during pregnancy in females with inflammatory bowel disease. Aliment Pharmacol Ther 2013; 38(1): 38–43. doi: 10.1111/apt.12334.
57. Kozlowski RD, Steinbrunner JV, MacKenzie AH et al. Outcome of first-trimester exposure to low-dose methotrexate in eight patients with rheumatic disease. Am J Med 1990; 88(6): 589–592. doi: 10.1016/0002-9343(90)90522-f.
58. Schnitzler F, Fidder H, Ferrante M et al. Outcome of pregnancy in women with inflammatory bowel disease treated with antitumor necrosis factor therapy. Inflamm Bowel Dis 2011; 17(9): 1846–1854. doi: 10.1002/ibd.21583.
59. Mahadevan U, Martin CF, Sandler RS et al. 865 PIANO: A 1000 patient prospective registry of pregnancy outcomes in women with IBD exposed to immunomodulators and biologic therapy. Gastroenterology 2012; 142: S149.
60. Bortlik M, Machkova N, Duricova D et al. Pregnancy and newborn outcome of mothers with inflammatory bowel diseases exposed to anti-TNF- α therapy during pregnancy: three-center study. Scand J Gastroenterol 2013; 48(8): 951–958. doi: 10.3109/00365521.2013.812141.
61. Bröms G, Granath F, Ekbom A et al. Low risk of birth defects for infants whose mothers are treated with anti-tumor necrosis factor agents during pregnancy. Clin Gastroenterol Hepatol 2016; 14(2): 234–241. doi: 10.1016/j.cgh.2015.08.039.
62. de Lima A, Zelinkova Z, van der Ent C et al. Tailored anti-TNF therapy during pregnancy in patients with IBD: maternal and fetal safety. Gut 2016; 65(8): 1261–1368. doi: 10.1136/gutjnl-2015-309321.
63. Chaparro M, Verreth A, Lobaton T et al. Long-term safety of in utero exposure to anti-TNFα drugs for the treatment of inflammatory bowel disease: results from the multicenter European TEDDY study. Am J Gastroenterol 2018; 113(3): 396–403. doi: 10.1038/ajg.2017.501.
64. Luu M, Benzenine E, Doret M et al. Continuous anti-TNFα use throughout pregnancy: possible complications for the mother but not for the fetus. A retrospective cohort on the French National Health Insurance Database (EVASION). Am J Gastroenterol 2018; 113(11): 1669–1677. doi: 10.1038/s41395-018-0176-7.
65. Roy A, Chambers CD, Martin C et al. Exposure to biologic therapy and childhood development among offspring of women with inflammatory bowel disease: results from the piano registry. Gastroenterology 2017; 152: S85–S86.
66. Kattah MG, Milush JM, Burt T et al. Anti-TNF and thiopurine therapy in pregnant IBD patients does not significantly alter a panel of B-cell and T-cell subsets in 1-year-old infants. Clin Transl Gastroenterol 2018; 9(4): 143. doi: 10.1038/s41424-018-0018-3.
67. Duricova D, Dvorakova E, Hradsky O et al. Safety of anti-TNF-alpha therapy during pregnancy on long-term outcome of exposed children: a controlled, multicenter observation. Inflamm Bowel Dis 2019; 25(4): 789–796. doi: 10.1093/ibd/izy294.
68. Beaulieu DB, Ananthakrishnan AN, Martin C et al. Use of biologic therapy by pregnant women with inflammatory bowel disease does not affect infant response to vaccines. Clin Gastroenterol Hepatol 2018; 16(1): 99–105. doi: 10.1016/j.cgh.2017.08.041.
69. de Lima A, Kanis SL, Escher JC et al. Hepatitis B vaccination effective in children exposed to anti-tumour necrosis factor alpha in utero. J Crohns Colitis 2018; 12(8): 948–953. doi: 10.1093/ecco-jcc/jjy053.
70. Kane SV, Acquah LA. Placental transport of immunoglobulins: a clinical review for gastroenterologists who prescribe therapeutic monoclonal antibodies to women during conception and pregnancy. Am J Gastroenterol 2009; 104(1): 228–233. doi: 10.1038/ajg.2008.71.
71. Zelinkova Z, de Haar C, de Ridder L et al. High intra-uterine exposure to infliximab following maternal anti-TNF treatment during pregnancy. Aliment Pharmacol Ther 2011; 33(9): 1053–1058. doi: 10.1111/j.1365-2036.2011.04617.x.
72. Mahadevan U, Wolf DC, Dubinsky M et al. Placental transfer of anti-tumor necrosis factor agents in pregnant patients with inflammatory bowel disease. Clin Gastroenterol Hepatol 2013; 11(3): 286–292. doi: 10.1016/j.cgh.2012.11.011.
73. Mahadevan U, Kane SV, Church JA et al. 499 the effect of maternal peripartum infliximab use on neonatal immune response. Gastroenterology 2008; 134: A69.
74. Zelinkova Z, van der Ent C, Bruin KF et al. Effects of discontinuing anti-tumor necrosis factor therapy during pregnancy on the course of inflammatory bowel disease and neonatal exposure. Clin Gastroenterol Hepatol 2013; 11(3): 318–321. doi: 10.1016/j.cgh.2012.10.024.
75. Seow CH, Leung Y, Vande Casteele N et al. The effects of pregnancy on the pharmacokinetics of infliximab and adalimumab in inflammatory bowel disease. Aliment Pharmacol Ther 2017; 45(10): 1329–1338. doi: 10.1111/apt.14040.
76. Kanis SL, de Lima-Karagiannis A, van der Ent C et al. Anti-TNF levels in cord blood at birth are associated with anti-TNF type. J Crohns Colitis 2018; 12(8): 939–947. doi: 10.1093/ecco-jcc/jjy058.
77. Ebrahimi N, Herbstritt S, Gold R et al. Pregnancy and fetal outcomes following natalizumab exposure in pregnancy. A prospective, controlled observational study. Mult Scler 2015; 21(2): 198–205. doi: 10.1177/1352458514546790.
78. Zelinkova Z, Berakova K, Podmanicky D et al. Placental MadCAM1 expression and potential consequences for the treatment with vedolizumab during pregnancy. Gastroenterology 2017; 152: S764–S765.
79. Moens A, van Hoeve K, Humblet E et al. Outcome of pregnancies in female patients with inflammatory bowel diseases treated with vedolizumab. J Crohns Colitis 2019; 13(1): 12–18. doi: 10.1093/ecco-jcc/jjy142.
80. Schneider H, Weber CE, Hellwig K et al. Natalizumab treatment during pregnancy – effects on the neonatal immune system. Acta Neurol Scand 2013; 127(1): e1–4. doi: 10.1111/ane.12004.
81. Bar-Gil Shitrit A, Ben Ya’acov A, Livovsky DM et al. Exposure to vedolizumab in IBD pregnant women appears of low risk for mother and neonate: a first prospective comparison study. Am J Gastroenterol 2019; 114(7): 1172–1175. doi: 10.14309/ajg.0000000000000186.
82. Venturin C, Nancey S, Danion P et al. Fetal death in utero and miscarriage in a patient with Crohn’s disease under therapy with ustekinumab: case-report and review of the literature. BMC Gastroenterol 2017; 17(1): 80. doi: 10.1186/s12876-017-0633-6.
83. Matro R, Martin CF, Wolf D et al. Exposure concentrations of infants breastfed by women receiving biologic therapies for inflammatory bowel diseases and effects of breastfeeding on infections and development. Gastroenterology 2018; 155(3): 696–704. doi: 10.1053/j.gastro.2018.05.040.
84. Rowan CR, Cullen G, Mulcahy HE et al. Ustekinumab drug levels in maternal and cord blood in a woman with Crohn’s disease treated until 33 weeks of gestation. J Crohns Colitis 2018; 12(3): 376–378. doi: 10.1093/ecco-jcc/jjx141.
85. Klenske E, Osaba L, Nagore D et al. Drug levels in the maternal serum, cord blood and breast milk of a ustekinumab-treated patient with Crohn’s disease. J Crohns Colitis 2019; 13(2): 267–269. doi: 10.1093/ecco-jcc/jjy153.
86. Hviid A, Mølgaard-Nielsen D. Corticosteroid use during pregnancy and risk of orofacial clefts. CMAJ 2011; 183(7): 796–804. doi: 10.1503/cmaj.101063.
87. Homar V, Grosek S, Battelino T. High-dose methylprednisolone in a pregnant woman with Crohn’s disease and adrenal suppression in her newborn. Neonatology 2008; 94(4): 306–309. doi: 10.1159/000151652.
88. Beaulieu DB, Ananthakrishnan AN, Issa M et al. Budesonide induction and maintenance therapy for Crohn’s disease during pregnancy. Inflamm Bowel Dis 2009; 15(1): 25–28. doi: 10.1002/ibd.20640.
89. Aratari A, Margagnoni G, Koch M et al. Intentional infliximab use during pregnancy for severe steroid-refractory ulcerative colitis. Journal of Crohns Colitis 2011; 5(3): 262. doi: 10.1016/j.crohns.2011.02.004.
90. Bar Oz B, Hackman R, Einarson T et al. Pregnancy outcome after cyclosporine therapy during pregnancy: a meta-analysis. Transplantation 2001; 71(8): 1051–1055. 10.1097/00007890-200104270-00006.
91. Branche J, Cortot A, Bourreille A et al. Cyclosporine treatment of steroid-refractory ulcerative colitis during pregnancy. Inflamm Bowel Dis 2009; 15(7): 1044–1048. doi: 10.1002/ibd.20858.
92. Koss CA, Baras DC, Lane SD et al. Investigation of metronidazole use during pregnancy and adverse birth outcomes. Antimicrob Agents Chemother 2012; 56(9): 4800–4805. doi: 10.1128/AAC.06477-11.
93. Linseman DA, Hampton LA, Branstetter DG. Quinolone-induced arthropathy in the neonatal mouse. Morphological analysis of articular lesions produced by pipemidic acid and ciprofloxacin. Fundam Appl Toxicol 1995; 28(1): 59–64. doi: 10.1006/faat.1995.1146.
94. Berkovitch M, Pastuszak A, Gazarian M et al. Safety of the new quinolones in pregnancy. Obstet Gynecol 1994; 84(4): 535–538.
95. Hatch Q, Champagne BJ, Maykel JA et al. Crohn’s disease and pregnancy: the impact of perianal disease on delivery methods and complications. Dis Colon Rectum 2014; 57(2): 174–178. doi: 10.1097/DCR.0b013e3182a41381.
96. Ramalingam T, Box B, Mortensen NM. Pregnancy delivery and pouch function after ileal pouch-anal anastomosis for ulcerative colitis. Dis Colon Rectum 2003; 46(9): 1292. doi: 10.1007/s10350-004-6730-y.
97. Hahnloser D, Pemberton JH, Wolff BG et al. Pregnancy and delivery before and after ileal pouch-anal anastomosis for inflammatory bowel disease: immediate and long-term consequences and outcomes. Dis Colon Rectum 2004; 47(7): 1127–1135. doi: 10.1007/s10350-004-0569-0.
98. Remzi FH, Gorgun E, Bast J et al. Vaginal delivery after ileal pouch-anal anastomosis: a word of caution. Dis Colon Rectum 2005; 48(9): 1691–1699. doi: 10.1007/s10350-005-0124-7.
99. Polle SW, Vlug MS, Slors JF et al. Effect of vaginal delivery on long-term pouch function. Br J Surg 2006; 93(11): 1394–1401. doi: 10.1002/bjs.5467.
100. Esbjörner E, Järnerot G, Wranne L. Sulphasalazine and sulphapyridine serum levels in children to mothers treated with sulphasalazine during pregnancy and lactation. Acta Paediatr Scand 1987; 76(1): 137–142. doi: 10.1111/j.1651-2227.1987.tb10430.x.
101. Habal FM, Hui G, Greenberg GR. Oral 5-aminosalicylic acid for inflammatory bowel disease in pregnancy: safety and clinical course. Gastroenterology 1993; 105(4): 1057–1060. doi: 10.1016/0016-5085(93)90949-d.
102. Diav-Citrin O, Park YH, Veerasuntharam G et al. The safety of mesalamine in human pregnancy: a prospective controlled cohort study. Gastroenterology 1998; 114(1): 23–28. doi: 10.1016/s0016-5085(98)70628-6.
103. Marteau P, Tennenbaum R, Elefant E et al. Foetal outcome in women with inflammatory bowel disease treated during pregnancy with oral mesalazine microgranules. Aliment Pharmacol Ther 1998; 12(11): 1101–1108. doi: 10.1046/j.1365-2036.1998.00417.x.
104. Gardiner SJ, Gearry RB, Roberts RL et al. Exposure to thiopurine drugs through breast milk is low based on metabolite concentrations in mother-infant pairs. Br J Clin Pharmacol 2006; 62(4): 453–456. 10.1111/j.1365-2125.2006.02639.x.
105. Christensen LA, Dahlerup JF, Nielsen MJ et al. Azathioprine treatment during lactation. Aliment Pharmacol Ther 2008; 28(10): 1209–1213. doi: 10.1111/j.1365-2036.2008.03843.x.
106. Zelinkova Z, De Boer IP, Van Dijke MJ et al. Azathioprine treatment during lactation. Aliment Pharmacol Ther 2009; 30(1): 90–91. doi: 10.1111/j.1365-2036.2009.03996.x.
107. Moretti ME, Sgro M, Johnson DW et al. Cyclosporine excretion into breast milk. Transplantation 2003; 75(12): 2144–2146. doi: 10.1097/01.TP.0000066352.86763.D0.
108. Beitins IZ, Bayard F, Ances IG et al. The transplacental passage of prednisone and prednisolone in pregnancy near term. J Pediatr 1972; 81(5): 936–945. doi: 10.1016/s0022-3476(72)80547-x.
109. Ost L, Wettrell G, Björkhem I et al. Prednisolone excretion in human milk. J Pediatr 1985; 106(6): 1008–1011. doi: 10.1016/s0022-3476(85)80259-6.
110. Ben-Horin S, Yavzori M, Katz L et al. Adalimumab level in breast milk of a nursing mother. Clin Gastroenterol Hepatol 2010; 8(5): 475–476. doi: 10.1016/j.cgh.2009.11.023.
111. Ben-Horin S, Yavzori M, Kopylov U et al. Detection of infliximab in breast milk of nursing mothers with inflammatory bowel disease. J Crohns Colitis 2011; 5(6): 555–558. doi: 10.1016/j.crohns.2011.05.006.
112. Heisterberg L, Branebjerg PE. Blood and milk concentrations of metronidazole in mothers and infants. J Perinat Med 1983; 11(2): 114–120. doi: 10.1515/jpme.1983.11.2.114.
113. Gardner DK, Gabbe SG, Harter C. Simultaneous concentrations of ciprofloxacin in breast milk and in serum in mother and breast-fed infant. Clin Pharm 1992; 11(4): 352–354.