Terapeutický test s inhibítory protónovej pumpy v manažmente pacientov s laryngofaryngálnym refluxom
Lenka Nosáková1, Martin Ďuriček Orcid.org 2, Peter Bánovčin Jr2, Denisa Gburová1, Peter Lipták2, Rudolf Hyrdel Orcid.org 2
+ Pracoviště
Souhrn
Laryngofaryngálny reflux (LPR) je podľa súčasnej koncepcie zodpovedný za mimopažerákové prejavy pažerákovej refluxovej choroby. Manifestuje sa nešpecifickými ťažkosťami ako kašeľ, zahlienenie, globus a iné. Diagnostika je komplikovaná, keďže v súčasnosti neexistuje diagnostický test, ktorý by jednoznačne preukázal asociáciu LPR a vzniknutých ťažkostí. V klinickej praxi je preto častým postupom realizácia terapeutického testu s inhibítormi protónovej pumpy (PPI – proton pump inhibitors). V štúdii sme hodnotili jeho efektivitu u pacientov zaradených na základe symptómov. Pri prvom vyšetrení pacienti vyplnili dotazník reflux symptom index (RSI). Pri RSI pozitivite (RSI > 13) sme nasadili liečbu PPI počas 3 mesiacov. Následne sme pozvali pacientov na kontrolné vyšetrenie, kde znovu vyplnili dotazník RSI. Zistili sme signifikantné zmiernenie ťažkostí po 3-mesačnej liečbe PPI, pričom normalizáciu RSI (RSI ≤ 13) dosiahlo 50 % pacientov. Pri hodnotení efektu liečby na jednotlivé otázky v dotazníku sme zistili signifikantný vplyv na zmiernenie kašľa po jedle a pri ležaní, obťažujúceho kašľa, záchvatov dyspnoe a dusenia sa a na pálenie záhy. Terapeutický test sa javí byť efektívny spôsob iniciálneho manažmentu pacientov s predpokladaným LPR, ktorý možno používať po vylúčení príčiny ťažkostí inými špecialistami.
Klíčová slova
inhibitory protonové pumpy, laryngofaryngálny reflux, reflux symptom index, refluxní choroba jícnuÚvod
Laryngofaryngálny reflux (LPR – laryngopharyngeal reflux) je stav, pri ktorom dochádza k prieniku refluxátu nad horný pažerákový zvierač, do oblasti horných či dolných dýchacích ciest, hltanu a dutiny ústnej [1]. O patologickom refluxe hovoríme v prípade, že spôsobuje symptómy a/alebo komplikácie.
LPR sa môže vyskytovať súčasne alebo aj v neprítomnosti typických refluxných ťažkostí ako pálenie záhy a regurgitácia kyseliny. Práve v neprítomnosti typických refluxných ťažkostí sa stáva diagnostickým problémom. Napriek tomu, že pažerákovej refluxovej choroby (GERD – gastroesophageal reflux disease) a LPR sú príbuzné ochorenia, v súčasnosti sa považujú za samostatné chorobné jednotky. Typickú pyrózu pociťuje len 10–20 % pacientov s LPR [2]. Vyskytuje sa ako u dospelých, tak aj u detí [3].
Klinické prejavy LPR sú rozmanité. Medzi najčastejšie symptómy patrí kašeľ, zahlienenie, zachrípnutie, globus, prehĺtacie ťažkosti, laryngospazmus, hlasová únava a iné. Ťažkosti sú nešpecifické, môžu imitovať široké spektrum iných ochorení, čo diagnostiku komplikuje, a preto je potrebná multiodborová spolupráca. Navyše, LPR sa môže priamo podieľať na niektorých ochoreniach spôsobujúcich typické symptómy.
Diagnostika je komplikovaná a spočíva v prvom rade vo vylúčení závažnejších diagnóz špecialistami v odbore pneumológie, otorinolaryngológie, alergiológie a gastroenterológie a až následne je možné upriamiť pozornosť na LPR.
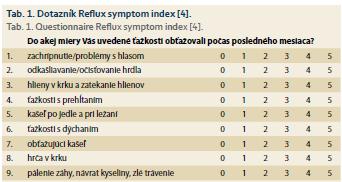
V klinickej praxi sa používa štandardizovaný dotazník reflux symptom index (RSI), ktorý sumarizuje najčastejšie sa vyskytujúce ťažkosti. Dotazník (tab. 1) tvorí 9 otázok (ťažkostí), pri ktorých pacient udáva, do akej miery ho v posledných mesiacoch zaťažovali (0–5 bodov) [4]. Pravdepodobnosť, že symptómy pacienta sú skutočne spôsobené LPR je tým vyššia, čím je vyššie číslo vzniknuté vyhodnotením dotazníka. Autori tohto dotazníka ustanovili hodnotu RSI > 13 za patologickú a svedčiacu pre LPR ako príčinu ťažkostí. Výhodou je široká dostupnosť, nízke náklady a jednoduchosť. Nevýhodou je, že neobsahuje príznaky a ochorenia, ktoré môže patologický LPR spôsobovať, ako napr. recidivujúce sínusitídy, otitídy atď.
V ORL ambulanciách, ktoré disponujú flexibilnou laryngoskopiou je možné zhodnotenie najčastejších zmien v hrtane a na hlasivkách, ktoré môže LPR spôsobovať. Sumarizáciou týchto zmien je tzv. reflux finding score (RFS), ktoré vyjadruje mieru závažnosti týchto zmien. Autori tohto skórovacieho systému ustanovili za patologickú hodnotu RFS > 7 [5]. Nevýhodou je, že tieto zmeny môžu byť veľmi diskrétne, čo zvyšuje mieru interindividuálnej variability hodnotenia. Navyše, vyššie hodnoty RFS bývajú u fajčiarov.
Špecializované ORL aj gastroenterologické pracoviská disponujú možnosťami 24-hod merania pH v oblasti hypofaryngu. K dispozícii sú rôzne systémy, niektoré aj s možnosťou sledovania pohybu bolusu v pažeráku (s impedanciou) [6–8]. Merania síce dokážu s vysokou presnosťou zaznamenať refluxné epizódy, dostupnosť je ale horšia a všeobecne akceptovaný konsenzus o patologických hodnotách refluxu v oblasti hypofaryngu neexistuje. Definitívny význam 24-hod pH metrie/impedancie pri LPR sa ešte musí ustanoviť.
V bežnej klinickej praxi sa preto používa diagnosticko-terapeutický test s inhibítormi protónovej pumpy (PPI – proton pump inhibitors). Často býva prvým krokom v manažmente LPR. Spočíva v nasadení PPI v dávkach 2× denne počas 2–3 mesiacov [9]. Zmiernenie ťažkostí po terapeutickom teste možno považovať za potvrdenie diagnózy. Napriek širokému použitiu terapeutického testu nie je veľa informácii o tom, ktoré ťažkosti na PPI dobre odpovedajú a ktoré sú, naopak, na liečbu refraktérne. Rovnako neexistuje široký konsenzus o tom, čo sa považuje za úspešnú liečbu.
Cieľom tejto štúdie bolo u pacientov s vysokou pravdepodobnosťou účasti LPR na symptómoch zhodnotiť efekt PPI liečby jednak na celkovú intenzitu symptómov (RSI), jednak na jednotlivé otázky RSI (Q1–Q9).
Pacienti a metódy
Štúdia bola schválená etickou komisiou Jesseniovej lekárskej fakulty UK rozhodnutím č. 1485/2014. Do štúdie sme zaradili pacientov vyšetrovaných na Internej klinike – gastroenterologickej od 11/2014 do 2/2018 pre podozrenie na LPR. Títo pacienti boli odoslaní pre suspektný LPR, pričom dovtedajšie vyšetrovanie špecialistami z odboru ORL, pneumológie či alergiológie neviedlo k jednoznačnému objasneniu príčiny ich ťažkostí. Inklúzne kritéria sme s miernou obmenou adaptovali z nášho nedávneho článku [10].
Inklúznym kritériom boli chronické (> 6 mesiacov) laryngofaryngálne symptómy ako sú zahrnuté v dotazníku RSI, ktoré pri vstupnom vyšetrení dosiahli RSI > 13 bodov. V tomto prípade sme pacientov odoslali na cielené ORL vyšetrenie s flexibilnou laryngoskopiou za účelom zhodnotenia RFS.
Exklúznymi kritériami bol vek pod 18 rokov, infekcia horných alebo dolných dýchacích ciest za posledný mesiac, fajčenie, škodlivá konzumácia alkoholu, operačné výkony v hrudnej a brušnej dutine, aktívna malignita, nešpecifické črevné zápaly a ložisko ektopickej žalúdočnej sliznice v pažeráku na ezofagogastroduodenoskopii.
Všetci pacienti boli pred zaradením do štúdie aspoň 1 mesiac bez liečby PPI. Pri prvom vyšetrení pacienti vyplnili dotazník RSI. RSI dotazník obsahoval 9 otázok (Q1–9), ktorým pacienti udeľovali body podľa stupňa závažnosti symptómov za posledný mesiac (0 – žiadny problém až 5 – závažný problém).
Pacientom s pozitívnym RSI (RSI > 13) sme odporučili liečbu PPI 2× denne, poučili sme ich o správnom užívaní terapie s dôrazom na dávkovanie aspoň 30 min pred jedlom a nutnosťou pravidelného užívania bez vynechávania dávok. Po 3 mesiacoch sme pacientov pozvali na kontrolu, kde opäť vyplnili dotazník RSI.
Zhodnotili sme relatívnu prevalenciu ťažkostí u pacientov pred liečbou, efekt liečby na celkové RSI aj na jednotlivé otázky z dotazníka (Q1–9).
Štatistické spracovanie
Hodnotu RSI sme vyjadrili ako priemer ± štandardná chyba, jednotlivé otázky RSI (Q1–9) ako medián ± interkvartilové rozpätie.
Na určenie významnosti zmeny celkového RSI sme použili jednostranný párový Studentov T-test. Na určenie významnosti zmeny intenzity ťažkostí pri jednotlivých otázkach RSI (Q1–9) sme použili Mannov-Whitneyho U test pomocou on-line kalkulačky [11]. Za štatisticky signifikantnú sme považovali hodnotu p ≤ 0,05.
Výsledky
Do štúdie sme zaradili 24 pacientov. Štatisticky sme zhodnotili 18 pacientov (10 mužov, 8 žien), ktorí vyplnili dotazník RSI, absolvovali 3 mesačnú liečbu PPI a dostavili sa na kontrolné vyšetrenie, kde opätovne vyplnili dotazník RSI. Na kontrolné vyšetrenie sa nedostavili 4 pacienti, 2 pacienti neužívali liečbu podľa nášho odporučenia.
Priemerný vek pacientov bol 50,2 ± 12,8 rokov. Priemerné RSI pred liečbou bolo 28 ± 8,6. U niektorých pacientov boli prítomné komorbidity – 3 pacienti sa liečili na astmu bronchiale, ktorá bola v čase realizácie vstupného aj kontrolného vyšetrenia v kľude. Bližšie nešpecifikovanú inhalačnú alergiu mali 2 pacienti.
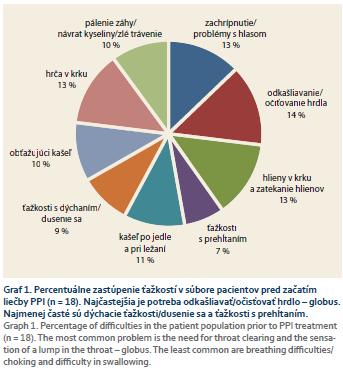
Najvýraznejšou ťažkosťou pred liečbou bola potreba odkašliavať/očisťovať hrdlo (14 %), následne zachrípnutie/problémy s hlasom a zahlienenie hrdla (zhodne 13 %). Naopak, najmenej udávané boli ťažkosti s dýchaním a ťažkosti s prehĺtaním (9 %, resp. 7 %, v tomto poradí) (graf 1).
Hodnota RFS podľa flexibilnej laryngoskopie bola k dispozícii u 17 z 18 pacientov. Pozitívne RFS (RFS > 7) bolo u 13, negatívne u 4 pacientov. Medián RFS v celej skupine pacientov bol 9. Všetci pacienti zaradení do súboru absolvovali gastroskopiu. Z nich malo negatívny endoskopický nalez v oblasti ezofagogastrickej junkcie 11 pacientov. Erozívna ezofagitída bola prítomná u 5 pacientov. Sklzná hiátová hernia bola prítomná tiež u 5 pacientov.
V liečbe sme odporučili rôzne preparáty PPI, konkrétne omeprazol (n = 1), pantoprazol (n = 9), lanzoprazol (n = 1), rabeprazol (n = 7).
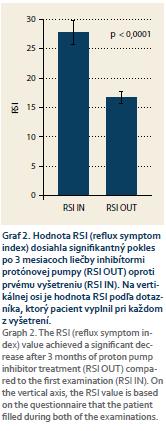
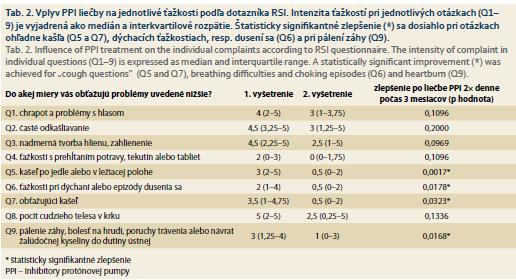
Priemerné RSI po liečbe bolo 17 ± 11. Došlo k signifikantnému poklesu celkového RSI (p < 0,0001) (graf 2). Numerická hodnota RSI klesla u všetkých pacientov. Normalizácia RSI (RSI ≤ 13) po liečbe nastala u 9 (50 %) pacientov. Priemerné hodnoty jednotlivých komponentov (otázok) RSI (Q1–9) pred liečbou a po 3 mesiacoch liečby PPI uvádzame v prehľadnej tab. 2.
Pri analýze jednotlivých otázok RSI sme najvýraznejšie zmiernenie ťažkostí spozorovali pri otázke Q5 – kašeľ po jedle a pri ležaní, Q9 – pálenie záhy, Q6 – ťažkosti s dýchaním a Q7 –obťažujúci kašeľ. U týchto nadobudlo zlepšenie štatistickú signifikanciu (tab. 2).
Naopak, najmenej výrazné zlepšenie sme spozorovali pri otázke Q2 – odkašliavanie/očisťovanie hrdla a Q8 – pocit „hrče“ v krku (graf 2), kde zmiernenie ťažkostí nenadobudlo štatistickú signifikanciu.
Diskusia
Hlavný prínos našej štúdie spočíva v demonštrácii signifikantného efektu terapeutického testu s PPI na zmiernenie ťažkostí pripisovaných LPR, a to v skupine pacientov selektovaných predovšetkým na základe symptómov, keďže normalizáciu RSI po liečbe dosiahlo 50 % pacientov. Ďalším prínosom je analýza vplyvu liečby na jednotlivé ťažkosti, čo môže mať praktický význam pre lekárov, ktorí realizujú terapeutický test s PPI v praxi.
Selekcia pacientov
V štúdii sme sa usilovali napodobniť situáciu, v ktorej sa nachádza ambulantný gastroenterológ (prípadne ORL špecialista), keď sa stretne s pacientom s nešpecifickými „laryngofaryngovými“ ťažkosťami. Lekár nemá aktuálne k dispozícii možnosť 24 hod. pH metrického vyšetrenia, vie ale kvantifikovať symptómy vďaka široko dostupnému RSI dotazníku, má možnosť sa obrátiť aj na špecialistov z iných odborov (alergiológia, pneumológia) a môže využiť diagnosticko-terapeutický test s PPI.
Preto sme do štúdie zaradili symptomatických pacientov s pozitívnym RSI (RSI > 13), ktorí boli na naše pracovisko odoslaní po zhodnotení ťažkostí inými špecialistami a po vylúčení podielu iných potenciálnych príčin.
Napriek tomu, že všetci pacienti mali pozitívne RSI (RSI > 13) a niektorí aj RFS (RFS > 7), nie je možné jednoznačne ustanoviť, že u všetkých pacientov bol LPR plne zodpovedný za ťažkosti. Je preto možné, že niektorí pacienti, ktorí boli zaradení, nemuseli LPR vôbec mať.
Dĺžka PPI liečby
Súčasný konsenzus hovorí o minimálnej dĺžke trvania terapeutického testu 8 týždňov s dôrazom na dávkovanie 2× denne [9]. Vo väčšine doteraz realizovaných štúdií bola dĺžka liečby 3 mesiace [12]. Naopak, v prípade užívania PPI 1× denne sa pozorovalo zlyhanie liečby [13]. Terapeutická odpoveď sa dosiahla u 50 % pacientov pri dávkovaní 2× denne počas 2 mesiacov, oproti 28 % pacientov, ktorí užívali liečbu jedenkrát denne [14].
Potreba dlhodobej a intenzívnej liečby vyplýva z odlišnej histologickej štruktúry laryngu a faryngu v porovnaní s pažerákom. Sliznica laryngofaryngovej oblasti neobsahuje mnohovrstvový dlaždicový epitel, ktorý je prispôsobený odolávať agresívnemu vplyvu žalúdočného obsahu a je oveľa citlivejšia na pôsobenie refluxátu. Navyše, v oblasti dýchacích ciest nepôsobí neutralizačný efekt slín, ani očisťovací vplyv peristaltiky pažeráka.
Úspešnosť PPI liečby
V našom súbore došlo k zlepšeniu numerickej hodnoty RSI u všetkých pacientov. V prípade stanovenia normalizácie RSI (RSI ≤ 13) za terapeutický cieľ sme dosiahli úspešnosť 50 %. Výsledky nekontrolovaných štúdií udávajú terapeutickú odpoveď u cca 70 % pacientov [15]. Naproti tomu, väčšina štúdií kontrolovaných placebom nepreukázala signifikantný benefit užívania PPI oproti placebu [12].
Efektivita PPI je v prípade liečby LPR nižšia v porovnaní s typickými refluxnými ťažkosťami. Súvisí to s nízkou senzitivitou a špecificitou dostupných diagnostických testov, ktoré nie vždy umožňujú jednoznačné stanovenie diagnózy, kvôli čomu sa pravdepodobne liečia aj pacienti, ktorí v skutočnosti nemajú ťažkosti plynúce z LPR.
Nie je k dispozícii veľa štúdií, ktoré hodnotia vplyv liečby PPI na jednotlivé otázky RSI. Nedávna štúdia poukazuje na signifikantné zlepšenie všetkých parametrov RSI po 3 mesiace trvajúcej liečbe PPI v dávkovaní 2× denne [16]. Zásadné výsledky priniesli Lam et al, ktorý v randomizovanej, placebom kontrolovanej štúdii s použitím rabeprazolu udáva signifikantné zlepšenie RSI v porovnaní s placebom [17]. V rámci jednotlivých komponentov RSI skupina s rabeprazolom vykazovala štatisticky významné zlepšenie pre obťažujúci kašeľ (Q7) po 3 mesiacoch užívania – podobne ako v našom súbore a pre globus (Q8), a to už po 6 týždňoch užívania PPI, čo v našom súbore nenastalo.
Pozorovali sme štatisticky signifikantné zlepšenie pálenia záhy (Q9), čo nie je prekvapivé, hoci pálenie záhy nebolo prítomné na začiatku liečby u všetkých pacientov (hodnota ≥ 3 v RSI bola u 11 pacientov). Okrem toho došlo k signifikantnému zlepšeniu u oboch „kašľových“ otázok (Q5 a Q7), ako aj u otázky o záchvatoch dyspnoe/dusenia sa (Q6). Javí sa preto, že PPI môžu vplývať na zníženie citlivosti dýchacích ciest na dráždivé látky a kyslý LPR môže prispievať k senzitizácii aferentných nervových zakončení v oblasti dýchacích ciest. Naša skupina síce nepotvrdila efekt PPI v dávkovaní 1× denne na citlivosť dýchacích ciest u pacientov s GERD bez chronického kašľa [18], vplyv PPI liečby na kašeľ asociovaný s LPR nikto priamo neskúmal. Štatisticky nevýznamné zlepšenie v niektorých otázkach (Q1, Q4, Q8) možno vysvetliť nižším počtom sledovaných pacientov. Ďalším vysvetlením môže byť použitie relatívne voľných inklúznych kritérií („len“ pozitivita RSI > 13), na rozdiel od iných štúdií, ktoré v inklúznych kritériách používali aj laryngoskopické zhodnotenie alebo pH metrické merania. Rigoróznejšie kritériá selekcie pacientov by mohli prispieť k výberu pacientov s vyššou pravdepodobnosťou LPR. Pripúšťame aj vplyv komorbidít (napr. chronická rinosinusitída, postnasal drip a iné), ktoré bývajú často s LPR asociované a prispievajú k „refraktérnosti“ ťažkostí.
Zaujímavý je vzťah LPR a globu. Hoci globus podľa Rímskych IV kritérií patrí medzi funkčné ochorenia tráviaceho traktu, asociácia s LPR je častá. Vzhľadom na vysokú prevalenciu globických ťažkostí ich funkčný pôvod nemožno vylúčiť ani pri ustanovenej diagnóze LPR.
Závery pre prax
Iniciálna liečba PPI v dávkovaní 2× denne počas 3 mesiacov sa javí byť efektívnym postupom v manažmente pacientov so suponovaným LPR. Vzhľadom na to, že klinické prejavy pacientov sú nešpecifické, je vhodné predtým vylúčenie komorbidít pneumologickým a alergologickým vyšetrením.
Tri mesiace trvajúca liečba PPI obvykle nevedie k absolútnej rezolúcii ťažkostí, pričom najčastejšie perzistuje chrapot alebo problémy s hlasom, potreba odkašliavať a globus.
Limitácie
Naša štúdia má limitácie. Za najzásadnejšiu považujeme absenciu ramena kontrolovaného placebom. Nie je preto možné vylúčiť vplyv placebo efektu na zlepšení ťažkostí. Neskúmali sme ani vplyv PPI liečby na vývoj a zhojenie laryngoskopických zmien, čo by prispelo k eliminácii potenciálneho placebo efektu. Vzhľadom na farmakokinetické odlišnosti PPI by sa dalo namietať, že pacienti neužívali ten istý PPI preparát. Nie je nám ale známa štúdia, ktorá by preukazovala nižšiu efektivitu niektorého PPI v terapii LPR oproti inému.
Táto publikácia vznikla vďaka podpore v rámci operačného programu Výskum a vývoj pre projekt: Meranie kinetiky cílií respiračného traktu, ITMS kód projektu: 26220220019, spolufinancovaný zo zdrojov Európskeho fondu regionálneho rozvoja.
This publication was created thanks to support under the Research and Development Operational Program for the project: Measurement of Respiratory Tract Destruction Kinetics, ITMS project code: 26220220019, co-funded by the European Regional Development Fund.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.
Doručeno/Submitted: 16. 7. 2018
Přijato/Accepted: 24. 1. 2019
MUDr. Peter Bánovčin, PhD.
Interná klinika gastroenterologická
JLF UK a UN Martin
L. Novomeského 9
036 01 Martin
Slovenská republika
pbanovcin@gmail.com
Pro přístup k článku se, prosím, registrujte.
Výhody pro předplatitele
Výhody pro přihlášené
Literatura
1. Martinucci I, de Bortoli N, Savarino E et al. Optimal treatment of laryngopharyngeal reflux disease. Ther Adv Chronic Dis 2013; 4 (6): 287–301. doi: 10.1177/2040622313503485.
2. Campagnolo AM, Priston J, Thoen RH et al. Laryngopharyngeal reflux: diagnosis, treatment, and latest research. Int Arch Otorhinolaryngol 2014; 18 (2): 184–191. doi: 10.1055/s-0033-1352504.
3. Varechova S, Mikler J, Murgas D et al. Cough reflex sensitivity in children with suspected and confirmed gastroesophageal reflux disease. J Physiol Pharmacol 2007; 58 Suppl 5 (Pt 2): 717–727.
4. Belafsky PC, Postma GN, Koufman JA. Validity and reliability of the reflux symptom index (RSI). J Voice 2002; 16 (2): 274–277.
5. Belafsky PC, Postma GN, Koufman JA. The validity and reliability of the reflux finding score (RFS). Laryngoscope 2001; 111 (8): 1313–1317. doi: 10.1097/00005537-200108000-00001.
6. Vailati C, Mazzoleni G, Bondi S et al. Oropharyngeal pH monitoring for laryngopharyngeal reflux: is it a reliable test before therapy? J Voice 2013; 27 (1): 84–89. doi: 10.1016/j.jvoice.2012.08. 006.
7. Zerbib F, des Varannes SB, Roman S et al. Normal values and day-to-day variability of 24-h ambulatory oesophageal impedance-pH monitoring in a Belgian-French cohort of healthy subjects. Aliment Pharmacol Ther 2005; 22 (10): 1011–1021. doi: 10.1111/j.1365-2036.2005.02677.x.
8. Zelenik K, Matousek P, Tedla M et al. Extraesophageal reflux: what is the best parameter for ph-monitoring data analysis from the perspective of patient response to proton pump inhibitors? Gastroenterol Res Pract 2013; 2013: 736486. doi: 10.1155/2013/736486.
9. Johnston N, Dettmar PW, Strugala V et al. Laryngopharyngeal reflux and GERD. Ann N Y Acad Sci 2013; 1300: 71–79. doi: 10.1111/nyas.12237.
10. Duricek M, Banovcin P, Halickova T et al. Acidic pharyngeal reflux does not correlate with symptoms and laryngeal injury attributed to laryngopharyngeal reflux. Dig Dis Sci 2018. doi: 10.1007/s10620-018-5372-1.
11. Social Science Statistics. [online]. Dostupné z: http: //www.socscistatistics.com/tests/mann whitney/.
12. Wei C. A meta-analysis for the role of proton pump inhibitor therapy in patients with laryngopharyngeal reflux. Eur Arch Otorhinolaryngol 2016; 273 (11): 3795–3801. doi: 10.1007/s00405-016-4142-y.
13. Leite LP, Johnston BT, Just RJ et al. Persistent acid secretion during omeprazole therapy: a study of gastric acid profiles in patients demonstrating failure of omeprazole therapy. Am J Gastroenterol 1996; 91 (8): 1527–1531.
14. Park W, Hicks DM, Khandwala F et al. Laryngopharyngeal reflux: prospective cohort study evaluating optimal dose of proton-pump inhibitor therapy and pretherapy predictors of response. Laryngoscope 2005; 115 (7): 1230–1238. doi: 10.1097/01.MLG.0000163746.81766.45.
15. Waxman J, Yalamanchali S, Valle ES et al. Effects of proton pump inhibitor therapy for laryngopharyngeal reflux on posttreatment symptoms and hypopharyngeal pH. Otolaryngol Head Neck Surg 2014; 150 (6): 1010–1017. doi: 10.1177/0194599814525577.
16. Lechien JR, Finck C, Khalife M et al. Change of signs, symptoms and voice quality evaluations throughout a 3-to 6-month empirical treatment for laryngopharyngeal reflux disease. Clin Otolaryngol 2018; 43 (5): 1273–1282. doi: 10.1111/coa.13140.
17. Lam PK, Ng ML, Cheung TK et al. Rabeprazole is effective in treating laryngopharyngeal reflux in a randomized placebo-controlled trial. Clin Gastroenterol Hepatol 2010; 8 (9): 770–776. doi: 10.1016/j.cgh.2010.03.009.
18. Duricek M, Nosakova L, Zatko T et al. Cough reflex sensitivity does not correlate with the esophageal sensitivity to acid in patients with gastroesophageal reflux disease. Respir Physiol Neurobiol 2018; 257: 25–29. doi: 10.1016/j.resp.2018.03.011.