Gastrointestinální obtíže a jejich vliv na kvalitu života stárnoucích osob s míšní lézí
Jarmila Štěpánová1, Petr Pliska2, Kateřina Raisová1
+ Pracoviště
Souhrn
Úvod: Poranění míchy s sebou přináší řadu trvalých zdravotních následků, které se v průběhu stárnutí zhoršují. Jedním z nich jsou i gastrointestinální komplikace, které se výrazně promítají do problematiky kvality života osob se spinální lézí v chronickém stadiu postižení. Cíle: Hlavním cílem pilotní studie bylo zjistit vliv doby od vzniku spinální léze, výšky spinální léze a BMI (body mass index) na míru střevní dysfunkce a kvalitu života osob se spinální lézí v chronickém stadiu postižení. Metody: Sběr dat proběhl za pomoci dotazníkového šetření. Celkem 42 dospělých osob s kompletní i nekompletní spinální lézí vyplnilo českou verzi standardizovaného dotazníku Neurogenic Bowel Dysfunction Score (NBD skóre), standardizovaného dotazníku Irritable Bowel Syndrome – Quality of Life Survey (dotazník IBS-QOL) a nestandardizovaného dotazníku Burwood Bowel Dysfunction Questionnaire (Burwoodský dotazník). Výsledky: Prokázala se statisticky významná kladná lineární závislost mezi proměnnou „NBD skóre“ a proměnnou „doba od vzniku léze“, kdy hodnota Pearsonova korelačního koeficientu dosáhla 0,6 (p = 0,02). U hodnot IBS-QOL dotazníku a doby od vzniku spinální léze se ale statistická významná závislost neprokázala (–0,47; p = 0,47). Statisticky významná korelace se neprokázala ani u proměnných BMI a výška spinální léze. Průměrně nejvíce snižují kvalitu života z pohledu gastrointestinálních obtíží obavy o vlastní zdravotní stav následované pocity nepohody a cílená dietní opatření. Závěr: Zdravotnické a ošetřovatelské obory by neměly opomíjet průběžně vyšetřovat a léčit zhoršující se gastrointestinální obtíže u stárnoucí subpopulace osob se spinální lézí.
Klíčová slova
spinální léze, střevní neurogenní dysfunkce, dotazníkové šetření, kvalita života, stárnutí
Úvod
Poranění míchy s sebou přináší řadu trvalých zdravotních následků. Jedním z nich jsou i chronické gastrointestinální komplikace, na které je třeba pohlížet jako na multiorgánové. Jak uvádějí Sauerbeck et al [1], u osob s chronickou spinální lézí v hrudním úseku se prokázala i dysfunkce jater a slinivky břišní. Po míšním poranění dochází ke změně na úrovni řízení gastrointestinálních pochodů, tj. ke ztrátě supraspinální kontroly míšních autonomních okruhů pod úrovní léze [2]. Dochází také ke změně na úrovni percepce senzitivních vjemů z oblasti gastrointestinálního traktu (GIT) a na úrovni motorických funkcí zajišťujících samotný proces vyprazdňování a osobní hygieny. Nejčastější gastrointestinální obtíží u jedinců se spinální lézí je tzv. neurogenní střevo, které se vyznačuje zpomalením střevní motility a posunu střevního obsahu a vznikem obstipace s rizikem inkontinence [2]. Vyskytuje se až u 60 % osob se spinální lézí [3]. Neurogenní střevo se dělí podle výšky léze, tj. léze dolního motoneuronu (paralytický typ) a léze horního motoneuronu (spastický typ). Pro toto rozdělení je zásadní oblast míšního konu (míšní segmenty S2–S4, úroveň obratlů Th11–L1). Den Braber-Ymker et al [4] uvedli, že dysfunkce tlustého střeva u osob s míšní lézí je postupem času doprovázena přestavbou neuromuskulární tkáně, tj. zvýšeným ukládáním kolagenu v hladké svalovině a ubýváním počtu myeterických neuronů. Horní zažívací trakt je pod dominantní kontrolou parasympatických nervových vláken (nervus vagus). U poranění míchy nad Th1 jsou charakteristické změny ve zpomaleném posunu potravy v úseku ústa–tenké střevo a poruchy polykání [5]. Rizikovými faktory pro vznik dysfagie s hrozícím rizikem aspirace v průběhu sycení v chronickém stadiu postižení jsou přední operační přístupy při stabilizaci krční páteře, použití nazogastrické sondy či provedení tracheostomie v akutním stadiu léčby a vyšší věk pacienta [6]. Posillico et al [7] popisují vyšší výskyt pálení žáhy a bolest jícnu na hrudi u pacientů s chronickou míšní lézí, což poukazuje na výskyt gastroezofageálního refluxu žaludku. Holmes a Blanke [3] ve svém článku uvedli, že se neprokázal vyšší výskyt gastroduodenálního krvácení u těchto pacientů v porovnání s běžnou populací. Stejné je to i v případě výskytu jícnového a kolorektálního karcinomu a karcinomu žaludku [8]. Z funkčních poruch se u spinálních pacientů v chronickém stadiu vyskytuje nejčastěji funkční dyspepsie v horní části zažívacího traktu a syndrom dráždivého střeva (dráždivý tračník) v dolní části zažívacího traktu. Dle Squair et al [9] se výskyt syndromu dráždivého střeva potvrdil až u 55,1 % respondentů s chronickou spinální lézí. Hlavním cílem pilotní studie bylo zjistit vliv výšky spinální léze, doby od vzniku spinální léze a BMI (body mass index) na míru neurogenní střevní dysfunkce a kvalitu života osob se spinální lézí v chronickém stadiu postižení.
Metodika výzkumu
Charakteristika výzkumného souboru
Cílovou skupinu tvořily dospělé osoby s částečným i kompletním poraněním míchy v krční, hrudní i bederní oblasti. Léze míchy byla u všech probandů starší než 2 roky. Všichni probandi žili v domácím prostředí a docházeli pouze do ambulantního rehabilitačního zařízení. Z výzkumu byli vyřazeni probandi, kteří trpěli akutním zhoršením gastrointestinálních potíží a kteří již prodělali operaci v oblasti GIT. Do výsledků byla zahrnuta data od 42 dotazovaných, z toho bylo 82 % mužů (34) a 18 % žen (8). Průměrný věk probandů byl 43,5 let (SD 11,4). Průměrná doba od vzniku spinální léze byla 10,9 let (SD 6,3). Probandi byli rozděleni do tří skupin podle doby od vzniku spinální léze: 2–6 let (32 % probandů), 7–14 let (38,6 % probandů) a 15 let a více (29,4 % probandů). Průměrná hodnota BMI sledovaných probandů byla 26,4 kg/m2 (SD 6,2). Probandi byli rozděleni do tří skupin dle BMI s rozhraním hodnot určených pro osoby se spinální lézí dle Weaver et al [10]. Celkem 22,7 % probandů má nízkou nebo normální hmotnost, 31,8 % jsou probandi s nadváhou a 45,5 % probandů trpí obezitou. Rozdělení probandů podle výšky spinální léze bylo provedeno dle Harveyho [11]. Celkem 36,4 % probandů je ve skupině vysoké paraplegie, stejný podíl je i u skupiny kvadruplegie a 27,3 % probandů jsou osoby s nízkou paraplegií.
Přehled použitých metod
Neurogenic bowel dysfunction score (NBD skóre)
Neurogenic bowel dysfunction score (NBD skóre) je nejpoužívanějším dotazníkem pro hodnocení míry neurogenní střevní dysfunkce. Ve studii byl použit český překlad dle Kříže [6], ve kterém byla upravena položka Frekvence vyprazňování – možnost 2–6× týdně byla změněna na 1–6× týdně. Autor přeložil NBD skóre i s touto chybou, na kterou jsme byli upozorněni prostřednictvím e-mailu autorem dotazníku Klausem Kroghem. NBD skóre obsahuje 10 otázek. Výsledné skóre dosahuje rozmezí 0–47 bodů. Čím vyšší skóre je u probanda dosaženo, tím horší jsou střevní potíže.
Irritable Bowel Syndrome – Quality of Life Survey (dotazník IBS-QOL)
Standardizovaný, do českého jazyka přeložený dotazník IBS-QOL obsahuje 34 otázek zaměřených na kvalitu života a subjektivní vnímání střevních potíží. Pomocí systému skórování lze následně vyhodnotit celkové ovlivnění kvality života a případně také rozdělit ovlivnění kvality života do jednotlivých oblastí, a to dysforie, sebehodnocení, běžné aktivity, obavy o zdraví, vyhýbání se potravinám, sociální život, sexuální život a mezilidské vztahy. Je určen pro osoby se syndromem dráždivého tračníku. Český překlad byl autorům studie poskytnut společností The Rome Foundation [12]. Výsledné skóre dosahuje hodnot 0–100. Čím vyšší skóre je u probanda dosaženo, tím vyšší kvality života dosahuje.
Burwood Bowel Dysfuntion Questionnaire (česká verze Burwoodského dotazníku)
Pro kvalitativní hodnocení gastrointestinálních obtíží bylo ve studii využito nestandardizovaného dotazníku Burwood Bowel Dysfuntion [13] cíleného na osoby se spinální lézí, který byl námi přeložen do českého jazyka. Následně odborná komise (tři akademici a tři odborníci z praxe) posoudila srozumitelnost, stylistiku a odbornou terminologii finální verze překladu, navrhla úpravu škálování dotazníku a přidala 7 doplňujících otázek pro kompletní mapování výskytu trávicích potíží u osob se spinální lézí.
Sběr dat
Dotazníky byly probandům rozdány v tištěné formě v ParaCENTRUM Fenix, Brno a ve specializovaných rehabilitačních ambulancích v Olomouci. Dotazníky byly vyplněny probandy před zahájením rehabilitační léčby. Probandi před vyplněním dotazníků byli podrobně seznámeni s cíli výzkumu i s jednotlivými dotazníky. Průměrná doba nutná pro vyplnění všech dotazníků byla 20 minut. Výzkum byl schválen Etickou komisí FTK UPOL.
Vyhodnocení dat
Statistické zpracování dat bylo zahájeno základním statistickým popisem testovaného souboru a jednotlivých proměnných. Dále byl statisticky vyhodnocen vztah mezi hodnotami NBD skóre a IBS-QOL a proměnnými BMI a dobou od vzniku spinální léze. Dle výsledku testu normality rozložení dat byl použit Pearsonův korelační koeficient pro hodnoty NBD skóre a Spearmanův korelační koeficient pro hodnoty IBS-QOL. Hypotézy byly vyhodnoceny na hladině statistické významnosti α = 0,05. Pro sledování vztahů hodnot kategoriální proměnné výška spinální léze byla využita analýza rozptylu ANOVA pro parametrické hodnoty NBD skóre a Kruskall-Wallisův test pro neparametrické hodnoty z dotazníku IBS-QOL. Závěrem byl ověřen Spearmanovým korelačním koeficientem samotný vztah hodnot NBD skóre a IBS-QOL.
Výsledky
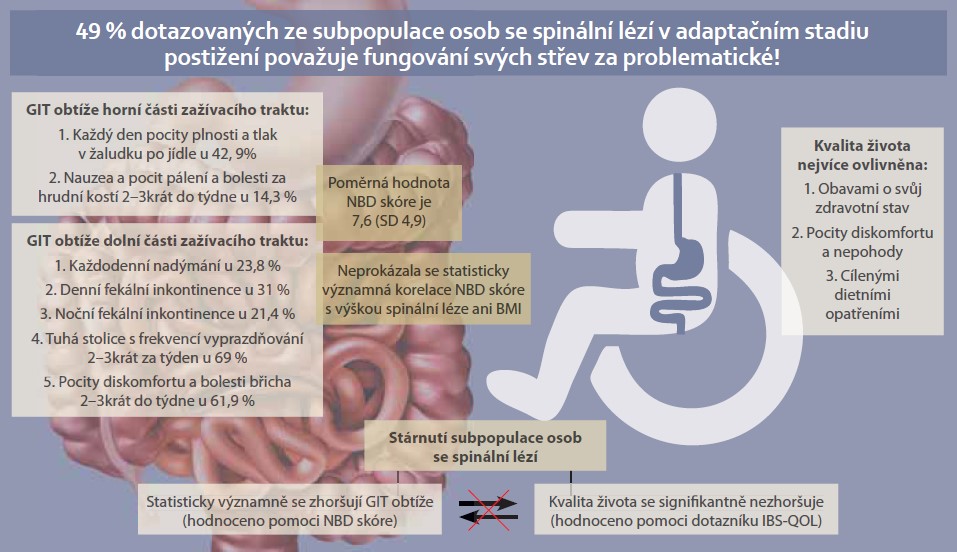
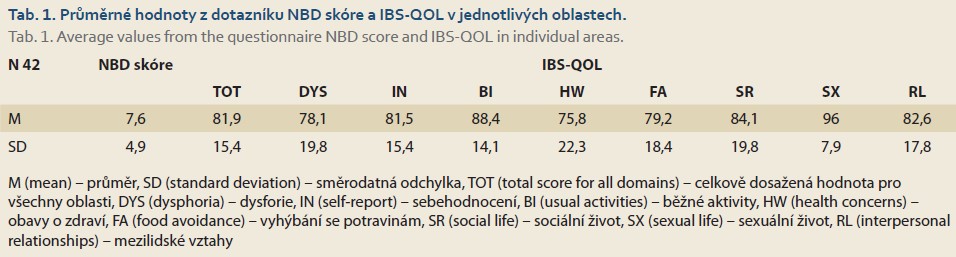
Průměrné hodnoty z dotazníku NBD skóre a dotazníku IBS-QOL i v jeho jednotlivých oblastech jsou uvedeny v tab. 1. Průměrně nejvíce snižují kvalitu života z pohledu gastrointestinálních obtíží obavy o vlastní zdravotní stav (HW) následované pocity nepohody (DYS) a cílená dietní opatření (FA). V tab. 2 jsou uvedeny hodnoty korelačních koeficientů a hodnoty p určující statistickou významnost vztahu mezi proměnnými NBD skóre, hodnotami z IBS-QOL dotazníku, doby od vzniku spinální léze a BMI. Hodnota korelačního koeficientu mezi proměnnou NBD skóre a proměnnou dobou od vzniku léze je 0,6 (p = 0,02). Potvrdila se kladná lineární závislost, tedy že s rostoucí dobou od vzniku léze rostou i hodnoty NBD skóre. U hodnot IBS-QOL dotazníku a doby od vzniku spinální léze se ale statisticky významná závislost neprokázala (–0,47; p = 0,47). Statisticky významná závislost se neprokázala ani u proměnné BMI. I když jsou patrné rozdíly v dosažených hodnotách NBD skóre u skupin nízká paraplegie s průměrnou hodnotou 6,7 (SD 4,8), vysoká paraplegie s průměrnou hodnotou 8,4 (SD 5,1) a kvadruplegie s průměrnou hodnotou 11,5 (SD 5,8), neexistuje mezi skupinami dělenými dle výšky spinální léze a dosaženými hodnotami NBD skóre statisticky významný rozdíl (ANOVA 1,54; p = 0,24). Také pro hodnoty IBS-QOL u skupin nízká paraplegie s průměrnou hodnotou 81,1 (SD 22,1), vysoká paraplegie s průměrnou hodnotou 85,6 (SD 14) a kvadruplegie s průměrnou hodnotou 79,3 (SD 12,3) nebyl prokázán statisticky významný rozdíl (Kruskall-Wallisův test 1,21; p = 0,55). Závěrem nebyl prokázán ani samotný statisticky významný lineární vztah mezi proměnnou NBD skóre a IBS-QOL. Hodnota korelačního koeficientu byla vypočítána na –0,17 (p = 0,44). Z vybraných odpovědí z Burwoodského dotazníku vyplývá, že fungování svých střev považuje za problematické 42,9 % dotazovaných. Inkontinenci hlenovité či tuhé stolice v průběhu dne uvedlo 31 % dotazovaných a noční inkontinenci potvrdilo 21,4 % dotazovaných. Ovlivnění ADL činností únikem stolice uvedlo s frekvencí 2–3× týdně 28,6 % dotazovaných. Frekvenci vyprazdňování 1× denně uvedlo 26,2 % dotazovaných, 2–3× za týden 69 % dotazovaných, 1× za týden 7,1 % dotazovaných. Při pocitu nutkání na stolici musí vyhledat toaletu ihned 23,8 % dotazovaných, do 1–5 minut 33,3 % dotazovaných, do 15 minut 31 % dotazovaných. Nutkání na stolici nerozpozná pouze 11,9 % dotazovaných. Dobu potřebnou k vyprázdnění < 15 minut uvedlo 23,8 % dotazovaných, 15–30 minut 50 % dotazovaných, 30–60 minut 19 % dotazovaných a > 1 hodinu 7,1 % dotazovaných. Asistenci jiné osoby při vyprazdňování potřebuje 35,7 % dotazovaných. Bolesti břicha 2–3× do týdne pociťuje 61,9 % dotazovaných a 1× do týdne 23,8 % dotazovaných. Nadýmání s frekvencí denně uvedlo 23,8 % dotazovaných, 2–3× do týdne 57,1 % dotazovaných a 1× za týden 19,1 % dotazovaných. Častou sytost po jídle denně pociťuje 42,9 % dotazovaných, 2–3× do týdne 31 % dotazovaných a 1× do týdne 26,2 %. Pocity pálení za hrudní kostí a žaludeční nevolnost uvedlo shodně s frekvencí 2–3× do týdne 14,3 % dotazovaných, 1× do týdne 19 % dotazovaných. Porovnali jsme odpovědi probandů ze skupin dělených dle doby od vzniku spinální léze. Celkem 84 % probandů z první skupiny (2–6 let od vzniku spinální léze) se vyprazdňovalo denně, u 83 % probandů dochází pouze k ucházení plynů a nikoliv stolice. Žádný z nich nepotřebuje k vyprázdnění projímadlo. Žádný z nich neuvedl každodenní obtíže s nadýmáním. Naopak u třetí skupiny (15 let a více) se žádný proband nevyprazdňuje denně. V této skupině jsou všichni probandi, kteří uvedli, že se vyprazdňují 1× za týden. Celkem 67 % probandů z této skupiny uvedlo, že užívají k vyprázdnění projímadlo. Dále 81 % probandů uvedlo, že nemají problém rozeznat mezi únikem plynů, řídké či tuhé stolice. Ani jeden z probandů neodpověděl, že při pocitu nutkání na stolici musí ihned vyhledat toaletu.

Diskuze
Potvrdily se výroky autorů Rodriguez a Cameron [14], že u většiny osob s chronickou spinální lézí se vyskytují symptomy jak poruch horní části GIT, tj. nauzea, pocit plnosti po jídle, pálení za hrudní kostí, bolest za hrudní kostí, tak dolní části GIT, tj. zácpa, průjmy, nadýmání, bolesti břicha a fekální inkontinence. Holmes a Blanke [3] zdůrazňují, že jmenované symptomy se vyskytují v závislosti na výšce spinální léze. I jiní autoři potvrzují, že míra poškození motorických funkcí výrazně ovlivňuje trávení u spinálních pacientů [8]. Avšak Arnold et al [15] ve své studii neprokázali statisticky významnou souvislost mezi lokalizací míšní léze a závažností poruch funkce zažívacího traktu. Autoři to vysvětlují tím, že inervace střev je do značné míry autonomní záležitost. To potvrzují i autoři Johnson [16] a Gibbons [17] a dále uvádějí, že při indikaci tíže trávicích obtíží hraje zásadnější roli typ spinální léze (děleno dle ASIA skóre) než výška spinální léze. Naše pilotní studie neprokázala statisticky významný rozdíl v dosažených hodnotách NBD skóre u skupin kvadruplegie, vysoké paraplegie a nízké paraplegie. Vztah mezi typem léze (skupiny dle ASIA skóre) a výsledky NBD skóre jsme pro nízký počet probandů v některých skupinách statisticky nevyhodnocovali. Qi et al [18] i Holmes a Blanke [3] zdůrazňují, že se gastrointestinální obtíže u pacientů se spinální lézí s postupem času zhoršují. V naší studii jsme potvrdili, že s rostoucí dobou od vzniku léze rostou i hodnoty NBD skóre. To potvrzují také informace získané z Burwoodského dotazníku, že s postupem času od vzniku léze se zvětšují potíže se zácpou a nadýmáním a klesá frekvence vyprazdňování. Na druhou stranu probandi s odstupem času lépe poznají, kdy je čas jít na stolici, a eliminují tak potíže s fekální inkontinencí a zvyšují si hodnocení kvality života především v oblasti mezilidských vztahů. Proto se nepotvrdila statistická provázanost mezi závažností gastrointestinálních obtíží (hodnoceno NBD skóre) a kvalitou života (hodnoceno IBS-QOL dotazníkem) osob s chronickou spinální lézí. Z našich výsledků je ale patrné, že zažívací obtíže nejvíce ovlivňují kvalitu života v oblasti obav o zdraví. Mnoho autorů upozorňuje na fakt, že neurogenní střevo, které je doprovázené negativními stimulacemi z viscerální oblasti např. zácpou, může být spouštěčem život ohrožujícího stavu autonomní dysreflexie. Je třeba být obezřetný především u jedinců s úrovní spinální léze Th5–Th6 a výše [3,19].
Závěr
Výsledky pilotní studie potvrdily, že s rostoucí dobou od vzniku spinální léze se zhoršují gastrointestinální obtíže pacientů. Postupem času zhoršující se obtíže ale lineárně nezhoršují jejich kvalitu života. I přesto by měla odborná veřejnost věnovat více pozornosti gastrointestinálním obtížím u stárnoucí populace spinálních pacientů. Např. fyzioterapeuti ovládají diagnostické i terapeutické prostředky, kterými lze pozitivně ovlivnit zažívací trakt chronických spinálních pacientů, nicméně je v praxi málo cíleně aplikují. Bezpodmínečně je třeba také apelovat na samotné pacienty, aby dodržovali doporučené léčebné, farmakologické, režimové, pohybové a dietní opatření. Jenom tak lze v průběhu stárnutí osob se spinální lézí úspěšně zpomalit progresi gastrointestinálních obtíží.
ORCID autorky
J. Štěpánová ORCID 0000-0001-9095-0285.
Doručeno/Submitted: 1. 10. 2022
Přijato/Accepted: 20. 11. 2022
Mgr. Jarmila Štěpánová, Ph.D.
Katedra fyzioterapie
Fakulta tělesné kultury UP v Olomouci
Třída míru 117
771 11 Olomouc
jarmila.stepanova@upol.cz
Pro přístup k článku se, prosím, registrujte.
Výhody pro předplatitele
Výhody pro přihlášené
Literatura
1. Sauerbeck AD, Laws JL, Bandaru VV et al. Spinal cord injury causes chronic liver pathology in rats. J Neurotrauma 2015; 32(3): 159–169. doi: 10.1089/neu.2014.3497.
2. White AR, Holmes GM. Investigating neurogenic bowel in experimental spinal cord injury: where to begin? Neural Regen Res 2019; 14(2): 222–226. doi: 10.4103/1673-5374.244779.
3. Holmes GM, Blanke EN. Gastrointestinal dysfunction after spinal cord injury. Exp Neurol 2019; 320: 113009. doi: 10.1016/j.expneurol. 2019.113009.
4. den Braber-Ymker M, Lammens M, van Putten MJ et al. The enteric nervous system and the musculature of the colon are altered in patients with spina bifida and spinal cord injury. Virchows Arch 2017; 470(2): 175–184. doi: 10.1007/s00428-016-2060-4.
5. Lee JC, Gross BW, Rittenhouse KJ et al. A bitter pill to swallow: dysphagia in cervical spine injury. J Surg Res 2016; 201(2): 388–393. doi: 10.1016/j.jss.2015.11.031.
6. Kříž, J. Poranění míchy: příčiny, důsledky, organizace péče. Praha: Galén 2019.
7. Posillico SE, Golob JF, Rinker AD et al. Bedside dysphagia screens in patients with traumatic cervical injuries: An ideal tool for an under-recognized problem. J Trauma Acute Care Surg 2018; 85(4): 697–703. doi: 10.1097/TA.000000 0000002035.
8. Sogabe M, Okahisa T, Kimura T et al. Influence of metabolic syndrome on upper gastrointestinal disease. Clin J Gastroenterol 2016; 9(4): 191–202. doi: 10.1007/s12328-016-0668-1.
9. Squair JW, Dhaliwal R, Cragg JJ et al. National Survey of Bladder and Gastrointestinal Dysfunction in People with Spinal Cord Injury. J Neurotrauma 2019; 36(12): 2011–2019. doi: 10.1089/neu.2018.5967.
10. Weaver FM, Collins EG, Kurichi J et al. Prevalence of obesity and high blood pressure in veterans with spinal cord injuries and disorders: a retrospective review. Am J Phys Med Rehabil 2007; 86(1): 22–29. doi: 10.1097/phm.0b013e31802b8937.
11. Harvey LA. Management of Spinal Cord Injuries, A Guide for Physioterapists. Londýn, Velká Británie: Churchill Livingstone, 2007.
12. Drossman DA, Patrick DL, Whitehead WE et al. Further validation of the IBS-QOL: a disease-specific quality-of-life questionnaire. Am J Gastroenterol 2000; 95(4): 999–1007. doi: 10.1111/j.1572-0241.2000.01941.x.
13. Lynch AC, Antony A, Dobbs BR et al. Bowel dysfunction following spinal cord injury. Spinal Cord. 2001; 39(4): 193–203. doi: 10.1038/sj.sc.3101119.
14. Rodriguez G, Cameron A. Neurogenic bowel dysfunction. In: Liao L, Madersbacher H. Neurourology. Heidelberg: Springer Netherlands 2019: 447–455. doi: 10.1007/978-94-017-7509-0_55.
15. Arnold EP, Losco G, English S et al. Symptoms of bowel dysfunction and their management after spinal cord injury in a New Zealand centre. N Z Med J 2018; 131(1475): 21–26.
16. Johnson B. Physiology of the Autonomic Nervous System. In: Farag E, Argalious M, Tetzlaff J et al. Basic Sciences in Anesthesia. Springer International Publishing: 2018. doi: 10.1007/978-3-319-62067-1_19.
17. Gibbons CH. Basics of autonomic nervous system function. In: Clinical Neurophysiology: Basis and Technical Aspects. Elsevier 2019; 160: 407–418. doi: 10.1016/B978- 0-444-64032-1.00027-8.
18. Qi Z, Middleton JW, Malcolm A. Bowel Dysfunction in Spinal Cord Injury. Curr Gastroenterol Rep 2018; 20(10): 47. doi: 10.1007/s11894-018-0655-4.
19. Al Dera H, Brock JA. Changes in sympathetic neurovascular function following spinal cord injury. Auton Neurosci 2018; 209: 25–36. doi: 10.1016/j.autneu.2017.02.003.